Comunicati stampa
8 ottobre 2025
8° Rapporto GIMBE: la lenta agonia del Servizio Sanitario Nazionale spiana la strada al privato. Negli ultimi tre anni alla sanità € 13,1 miliardi in meno. € 41,3 miliardi a carico delle famiglie e un italiano su 10 rinuncia alle cure. Italia al secondo posto in Europa per numero di medici, ma in coda per infermieri. PNRR salute, conto alla rovescia: gravi ritardi, solo il 4,4% delle case della comunità è davvero attivo
«Siamo testimoni di un lento ma inesorabile smantellamento del Servizio Sanitario Nazionale, che spiana inevitabilmente la strada a interessi privati di ogni forma. Continuare a distogliere lo sguardo significa condannare milioni di persone a rinunciare non solo alle cure, ma a un diritto fondamentale: quello alla salute. Da anni i Governi, di ogni colore politico, promettono di difendere il Servizio Sanitario Nazionale, ma nessuno ha mai avuto la visione e la determinazione necessarie per rilanciarlo con adeguate risorse e riforme strutturali. Le drammatiche conseguenze sono sotto gli occhi di tutti: aumento delle disuguaglianze, famiglie schiacciate da spese insostenibili, cittadini costretti a rinunciare a prestazioni sanitarie, personale sempre più demotivato che abbandona la sanità pubblica. È la lenta agonia di un bene comune che rischia di trasformarsi in un privilegio per pochi».
Così Nino Cartabellotta, Presidente della Fondazione GIMBE, ha aperto – presso la Sala della Regina della Camera dei Deputati – la presentazione dell’8° Rapporto sul Servizio Sanitario Nazionale (SSN).
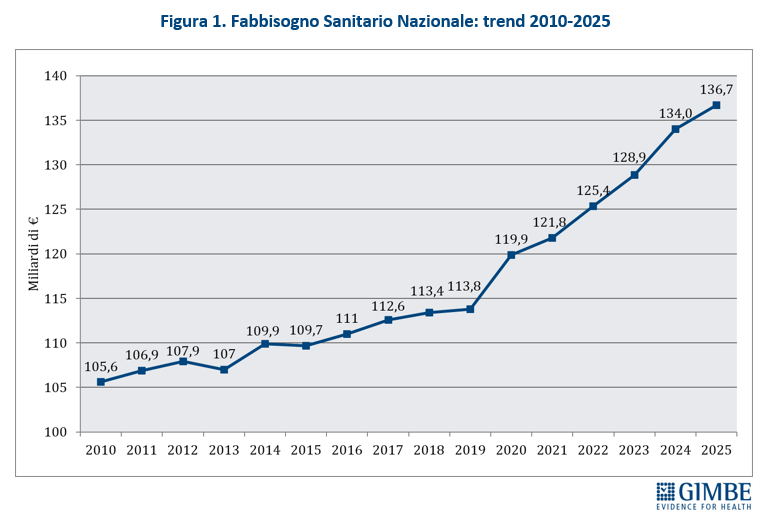
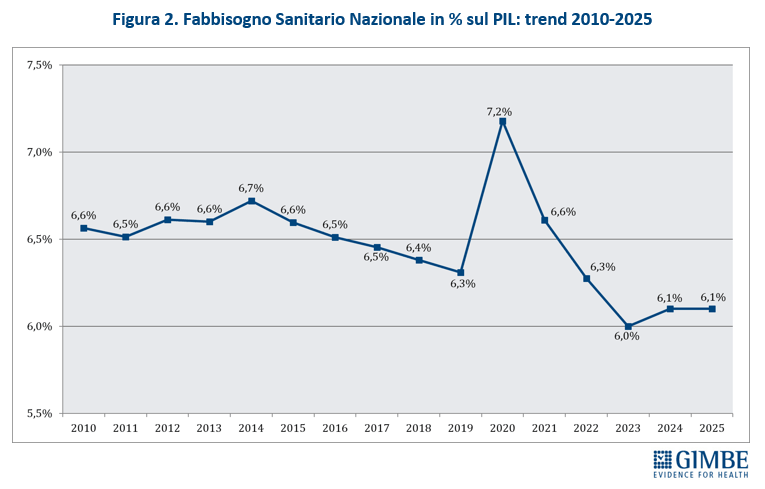
Definanziamento perenne. Dopo i tagli del decennio 2010-2019 e le imponenti risorse assegnate nel 2020-2022 assorbite interamente dalla pandemia, il fondo sanitario nazionale (FSN) nel triennio 2023-2025 è cresciuto di ben € 11,1 miliardi: da € 125,4 miliardi del 2022 a € 136,5 miliardi del 2025 (figura 1). Risorse in buona parte erose dall’inflazione – che nel 2023 ha toccato il 5,7% – e dall’aumento dei costi energetici. «Ma dietro l’aumento dei miliardi – afferma Cartabellotta – si cela un imponente e costante definanziamento, perché cambiando unità di misura le rassicuranti cifre assolute diventano solo illusioni contabili». Infatti, la percentuale del FSN sul PIL al 31 dicembre 2024 è scesa dal 6,3% del 2022 al 6% del 2023, per attestarsi al 6,1% nel 2024-2025 (figura 2), pari a una riduzione in termini assoluti di € 4,7 miliardi nel 2023, € 3,4 miliardi nel 2024 e € 5 miliardi nel 2025. «In altre parole – spiega il Presidente – se è certo che nel triennio 2023-2025 il FSN è aumentato di € 11,1 miliardi, è altrettanto vero che con il taglio alla percentuale di PIL la sanità ha lasciato per strada € 13,1 miliardi».
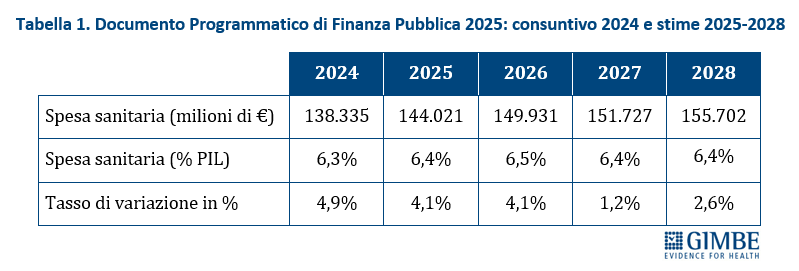
Dal punto di vista previsionale, il Documento Programmatico di Finanza Pubblica (DPFP) 2025 del 2 ottobre 2025 stima un rapporto spesa sanitaria/PIL stabile al 6,4% per gli anni 2025, 2027 e 2028, con un leggero aumento al 6,5% nel 2026, legato alla lieve revisione al ribasso delle stime di crescita economica (tabella 1). Tuttavia, la Legge di Bilancio 2025 racconta un’altra storia: la quota di PIL destinata al FSN scenderà dal 6,1% del 2025-2026 al 5,9% nel 2027 e al 5,8% nel 2028. Questo divario tra previsione di spesa e finanziamento pubblico rischia di scaricarsi sui bilanci delle Regioni: € 7,5 miliardi per il 2025, € 9,2 miliardi nel 2026, € 10,3 miliardi nel 2027, € 13,4 miliardi nel 2028. «Senza un deciso rifinanziamento a partire dalla Legge di Bilancio 2026 – avverte Cartabellotta – questo divario tra stima di spesa e risorse allocate costringerà le Regioni a scelte dolorose per i propri residenti: ridurre i servizi o aumentare la pressione fiscale». Eppure il finanziamento della sanità pubblica non è una variabile negoziabile, come ribadito dalla Corte Costituzionale con il netto cambio di passo dal “diritto finanziariamente condizionato” alla “spesa costituzionalmente necessaria” per finanziare i LEA: la Consulta ha riaffermato che la tutela della salute è un diritto incomprimibile che lo Stato deve garantire prioritariamente, recuperando le risorse necessarie da altri capitoli di spesa pubblica.
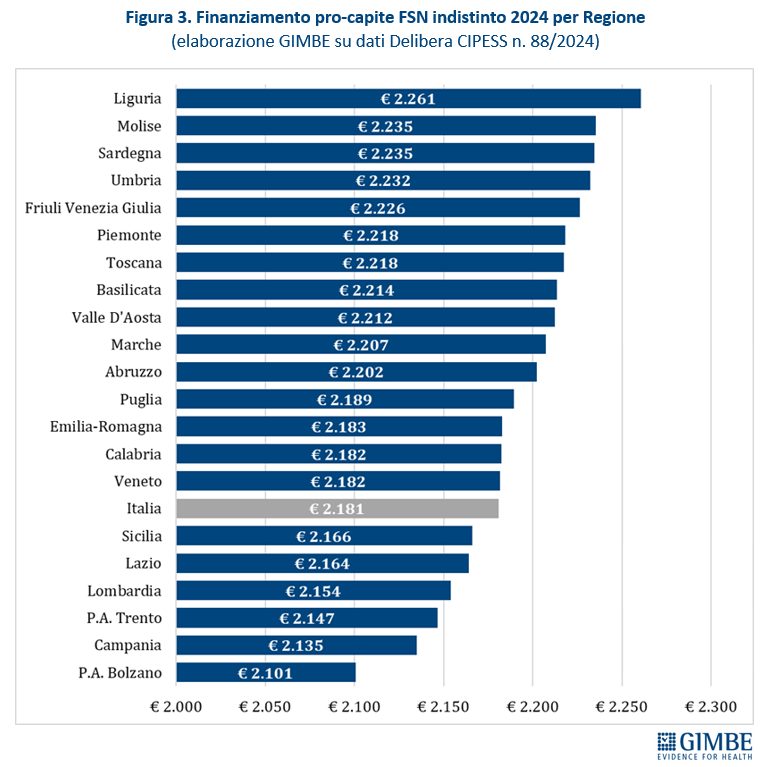
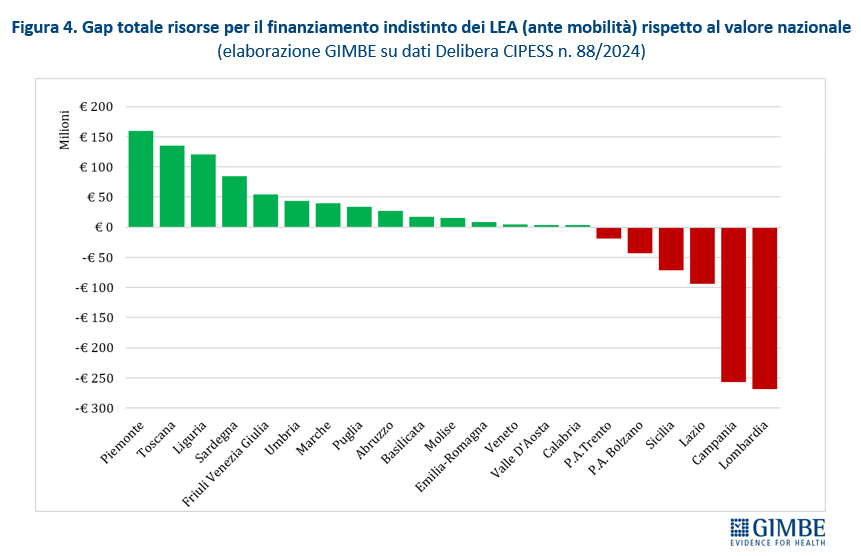
Riparto del fondo sanitario lontano dall’equità. La revisione dei criteri di riparto ha introdotto lievi effetti redistributivi per le Regioni del Mezzogiorno, compensando solo in parte lo svantaggio che assegna più risorse alle Regioni con popolazione più anziana. Infatti, in termini di riparto pro-capite, nel 2024 la Liguria (€ 2.261) guida la classifica, seguita da Molise (€ 2.235), Sardegna (€ 2.235) e Umbria (€ 2.232), tutte Regioni con un indice di vecchiaia elevato. Al contrario, escludendo le Province autonome, le Regioni più giovani ricevono quote pro-capite inferiori alla media nazionale: Campania (€ 2.135), Lombardia (€ 2.154), Lazio (€ 2.164) e Sicilia (€ 2.166) (figura 3). Rispetto alla media nazionale di € 2.181 pro-capite, nel 2024 il gap va dai +€ 79,84 della Liguria ai -€ 80,18 della Provincia autonoma di Bolzano. Differenze che in valori assoluti vanno dai +€ 159,5 milioni del Piemonte ai -€ 256,5 milioni della Campania e ai -€ 268,5 milioni della Lombardia (figura 4). «I meccanismi di riparto – denuncia Cartabellotta – restano profondamente iniqui. La quota non pesata del 60% limita la capacità di rispondere ai nuovi bisogni di salute, soprattutto quelli emergenti tra i giovani e le fasce socialmente svantaggiate. Inoltre, le nuove variabili su mortalità precoce e condizioni socio-economiche pesano troppo poco: solo l’1,5% sul riparto complessivo Infine, in assenza di criteri oggettivi e trasparenti, la quota premiale si è trasformata in un meccanismo di compensazione politica».
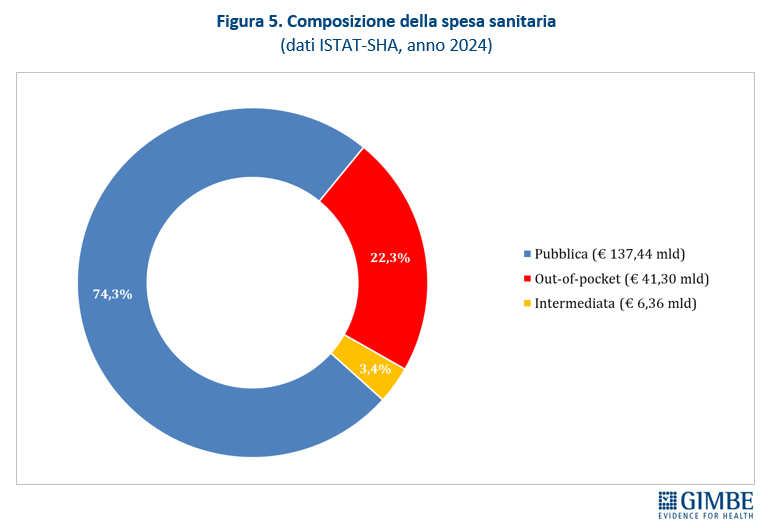
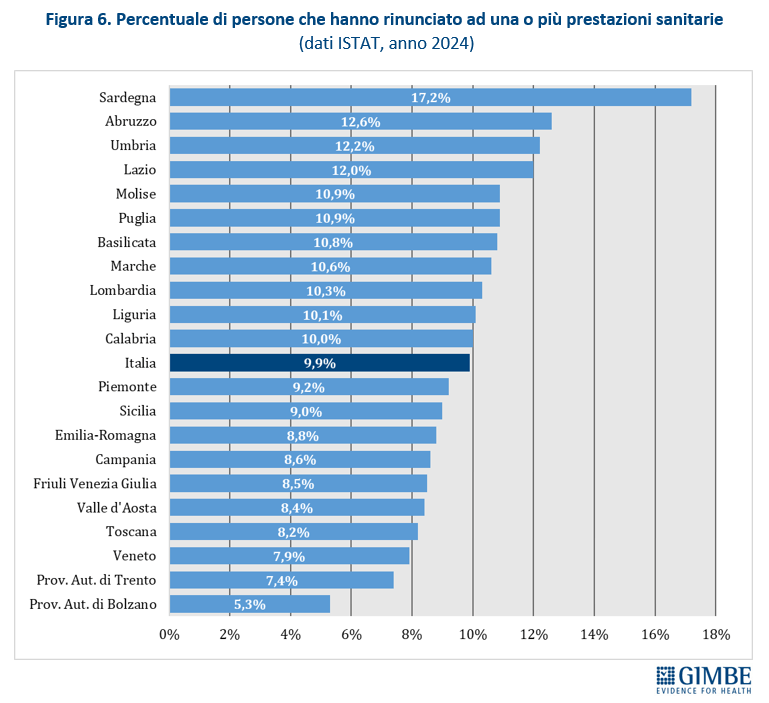
Spesa sanitaria: il peso sulle famiglie e le rinunce alle cure. Secondo i dati ISTAT, la spesa sanitaria per il 2024 ammonta a € 185,12 miliardi: € 137,46 miliardi di spesa pubblica (74,3%) e € 47,66 miliardi di spesa privata di cui € 41,3 miliardi (22,3%) pagati direttamente dalle famiglie (out of pocket) e € 6,36 miliardi (3,4%) da fondi sanitari e assicurazioni (figura 5). Complessivamente l’86,7% della spesa privata grava direttamente sui cittadini, mentre solo il 13,3% è intermediata. «La spesa delle famiglie – spiega Cartabellotta – viene inoltre “arginata” da fenomeni che riducono l’equità dell’accesso e peggiorano le condizioni di salute: limitazione delle spese per la salute, indisponibilità economica temporanea e, soprattutto, rinuncia alle prestazioni sanitarie». Un fenomeno esploso nel 2024 quando ha coinvolto 1 italiano su 10 (oltre 5,8 milioni di persone), ossia il 9,9% della popolazione, con marcate differenze regionali: dal 5,3% della Provincia autonoma di Bolzano al 17,7% della Sardegna (figura 6). Il quadro è destinato a peggiorare, complice l’aumento della povertà assoluta che nel 2023 ha colpito 2,2 milioni di famiglie (8,4%). «L’aumento della spesa a carico delle famiglie – osserva Cartabellotta – rompe il patto tra cittadini e Istituzioni con milioni di persone costrette a pagare la sanità di tasca propria o, se indigenti, a rinunciare alle prestazioni. E soprattutto senza più la sicurezza di poter contare su una sanità pubblica che garantisca certezze».
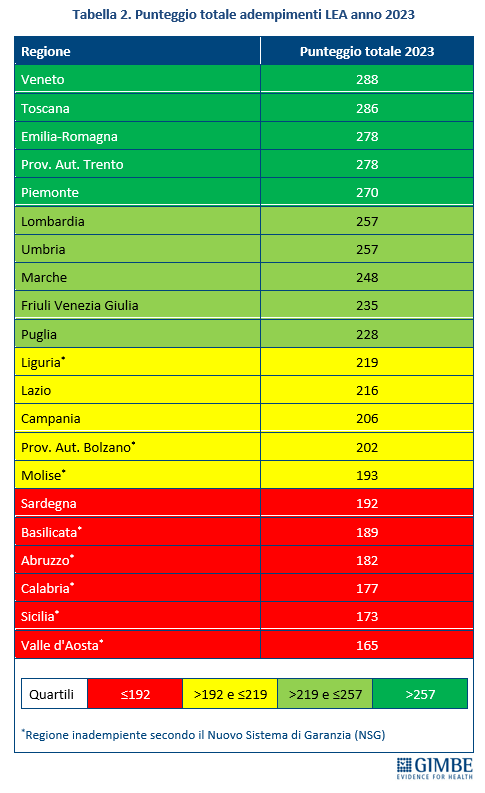
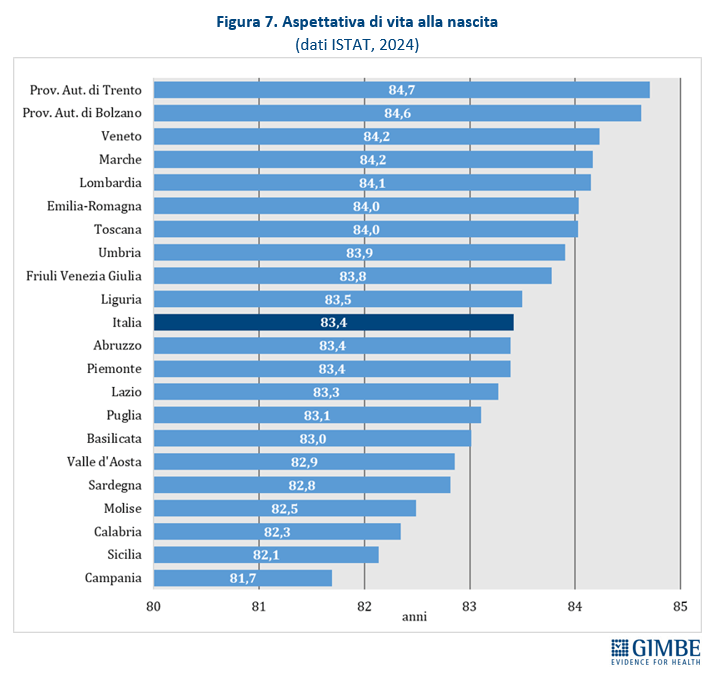
Livelli Essenziali di Assistenza, mobilità sanitaria e divari Nord-Sud. Il 2023 certifica un’Italia spaccata: solo 13 Regioni rispettano i Livelli Essenziali di Assistenza (LEA), prestazioni e servizi da garantire a tutti i cittadini gratuitamente o previo pagamento di un ticket. Al Sud si salvano solo Puglia, Campania e Sardegna (tabella 2). La cartina al tornasole degli adempimenti LEA è la mobilità sanitaria che nel 2022 vale oltre € 5 miliardi: Emilia-Romagna, Lombardia e Veneto raccolgono il 94,1% del saldo attivo, mentre il 78,8% del saldo passivo si concentra in 5 Regioni del Sud (Abruzzo, Calabria, Campania, Puglia, Sicilia) e nel Lazio, che registrano un saldo negativo oltre € 100 milioni. Le conseguenze di questa permanente “frattura strutturale” tra Nord e Sud si riflettono anche nell’aspettativa di vita che in tutte le Regioni del Mezzogiorno è pari o inferiore alla media nazionale. Le stime ISTAT per il 2024 indicano una media nazionale di 83,4 anni con nette differenze regionali: dagli 84,7 anni della Provincia autonoma di Trento agli 81,7 della Campania, un gap di ben 3 anni. (figura 7). «Un drammatico segnale – commenta Cartabellotta – che testimonia la bassa qualità dei servizi sanitari del Mezzogiorno, oltre al fallimento di Piani di rientro e Commissariamenti nella riqualificazione e riorganizzazione sanitaria delle Regioni del Sud: qui i cittadini vivono una sanità peggiore, devono spendere per curarsi altrove e pagano imposte regionali più alte».
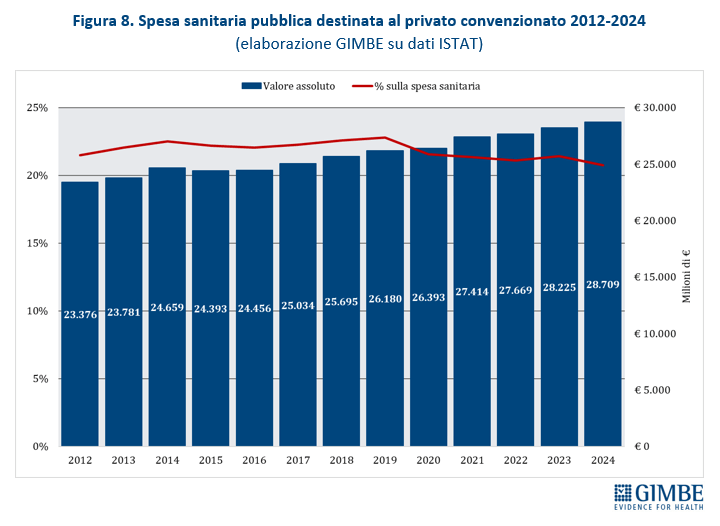
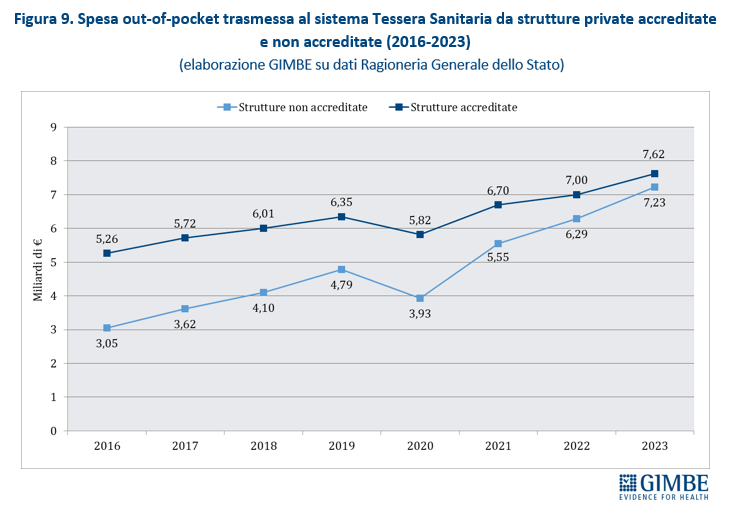
Espansione dei soggetti privati. «Nessun Governo – spiega Cartabellotta – ha mai dichiarato di voler privatizzare il SSN. Ma il continuo indebolimento della sanità pubblica favorisce la continua espansione dei soggetti privati, ben oltre la sanità privata convenzionata». Oggi i soggetti privati in sanità si muovono su quattro fronti: erogatori (convenzionati o “privato puro”), investitori (fondi di investimento, banche, gruppi industriali), terzi paganti (assicurazioni, fondi sanitari), oltre a tutti i contraenti di partenariati pubblico-privato. «Un ecosistema complesso e intricato – aggiunge il Presidente – dove è difficile mantenere l’equilibrio tra l’obiettivo pubblico della tutela della salute e quello imprenditoriale della generazione di profitti». Secondo i dati del Ministero della Salute, nel 2023 su 29.386 strutture sanitarie, 17.042 (58%) sono private accreditate e prevalgono sul pubblico in varie aree: assistenza residenziale (85,1%), riabilitativa (78,4%), semi-residenziale (72,8%) e specialistica ambulatoriale (59,7%). Nel 2024 la spesa pubblica destinata al privato convenzionato ha raggiunto € 28,7 miliardi, ma in termini percentuali è scesa al minimo storico del 20,8% (figura 8). A correre davvero è invece il “privato puro”: tra il 2016 e il 2023 la spesa delle famiglie presso queste strutture è aumentata del 137%, passando da € 3,05 miliardi a € 7,23 miliardi. Nello stesso periodo la spesa out of pocket nel privato accreditato è cresciuta “solo” del 45%, con un divario che si è ridotto da € 2,2 miliardi nel 2016 a € 390 milioni nel 2023 (figura 9). «Questo scenario – avverte Cartabellotta – documenta una profonda evoluzione dell’ecosistema dei privati in sanità, dove il libero mercato si sta espandendo grazie alle sinergie tra finanziatori ed erogatori privati, creando un binario parallelo e indipendente dal pubblico, riservato solo a chi può permetterselo».
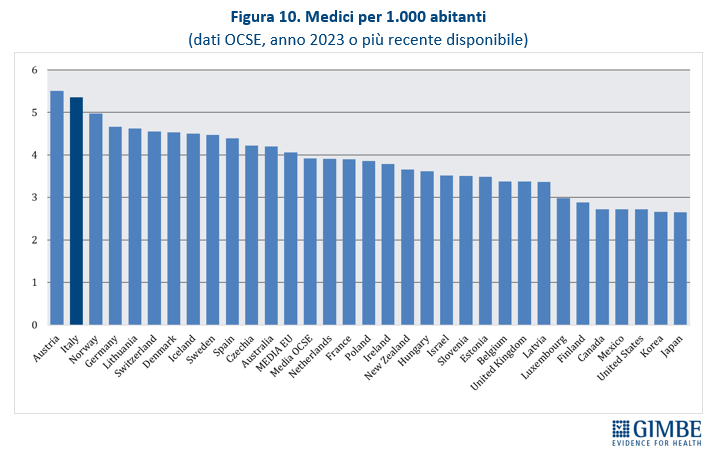
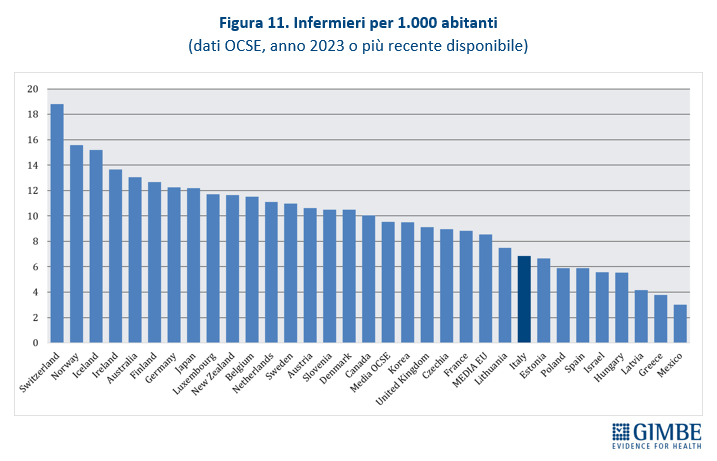
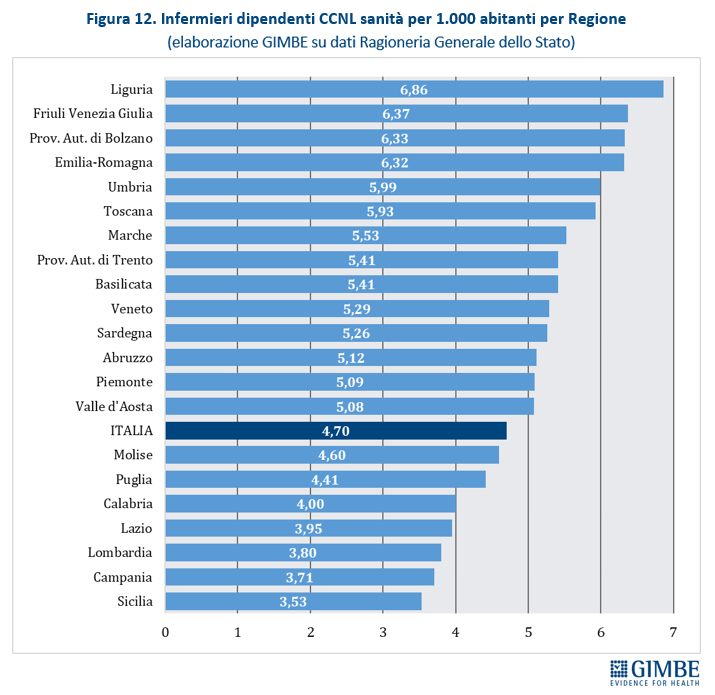
Squilibri del personale sanitario: tanti medici, pochissimi infermieri. In Italia nel 2023 i medici dipendenti sono 109.024, pari a 1,85 per 1.000 abitanti, e quelli convenzionati 57.880. Ma secondo i dati OCSE, che includono tutti i medici in attività compresi gli specializzandi, il nostro Paese conta ben 315.720 medici, ovvero 5,4 ogni 1.000 abitanti. Siamo secondi dopo l’Austria, con un valore nettamente superiore alla media OCSE (3,9) e a quella dei paesi europei (4,1) (figura 10). «Questi numeri – osserva Cartabellotta – dimostrano che in Italia non c’è affatto carenza di medici, ma attestano una loro fuga continua dal SSN e carenze selettive in specialità ritenute poco attrattive e nella medicina generale». Al podio per numero di medici fa da contraltare la posizione di coda del nostro Paese per il numero di infermieri: 6,5 ogni 1.000 abitanti rispetto alla media OCSE di 9,5 (figura 11). Secondo i dati nazionali, nel 2023 sono 277.164 gli infermieri dipendenti, pari a 4,7 per 1.000 abitanti, con un range che varia da 3,53 della Sicilia a 6,86 della Liguria (figura 12). A peggiorare lo scenario si aggiunge il crollo dell’attrattività per la professione: per l’anno accademico 2025/2026 il rapporto tra domande presentate e posti disponibili al Corso di Laurea in Infermieristica è crollato a 0,92. Sul fronte della medicina territoriale, al 1° gennaio 2024 si stima una carenza di 5.575 medici di medicina generale e di 502 pediatri di libera scelta, che rende spesso difficile trovare un professionista vicino al proprio domicilio. Infine, le retribuzioni restano ben al di sotto della media OCSE: a parità di potere di acquisto per i consumi privati, per i medici specialisti la retribuzione media in Italia è di $ 117.954 (media OCSE $ 131.455) e per gli infermieri ospedalieri di $ 45.434 (media OCSE $ 60.260). «Rimane incomprensibile – commenta Cartabellotta – la scelta di formare più medici, senza prima attuare misure concrete per arginarne le fuga dalla sanità pubblica e restituire attrattività e prestigio alla carriera nel SSN. Ovvero rischiamo di investire denaro pubblico per regalare professionisti al privato o all’estero».
Riforma dell’assistenza territoriale. Il recente monitoraggio Agenas sull’attuazione del DM 77/2022 rileva ritardi e disomogeneità regionali. Fatta eccezione per le Centrali Operative Territoriali il cui target è stato già raggiunto, al 30 giugno 2025 delle 1.723 Case della Comunità programmate, 218 (12,7%) avevano attivato tutti i servizi previsti e di queste solo 46 (2,7%) disponevano di personale medico e infermieristico (tabella 3). Per gli Ospedali di Comunità, a fronte di 592 strutture programmate, solo 153 (26%) sono state dichiarate attive, per complessivi 2.716 posti letto (tabella 4). Quanto all’Assistenza Domiciliare Integrata, la copertura formale è garantita in tutte le Regioni tranne che in Sicilia (78%). Ma dietro i numeri emergono diseguaglianze nell’erogazione dei singoli servizi, con carenze significative in quelli socio-assistenziali (tabella 5).
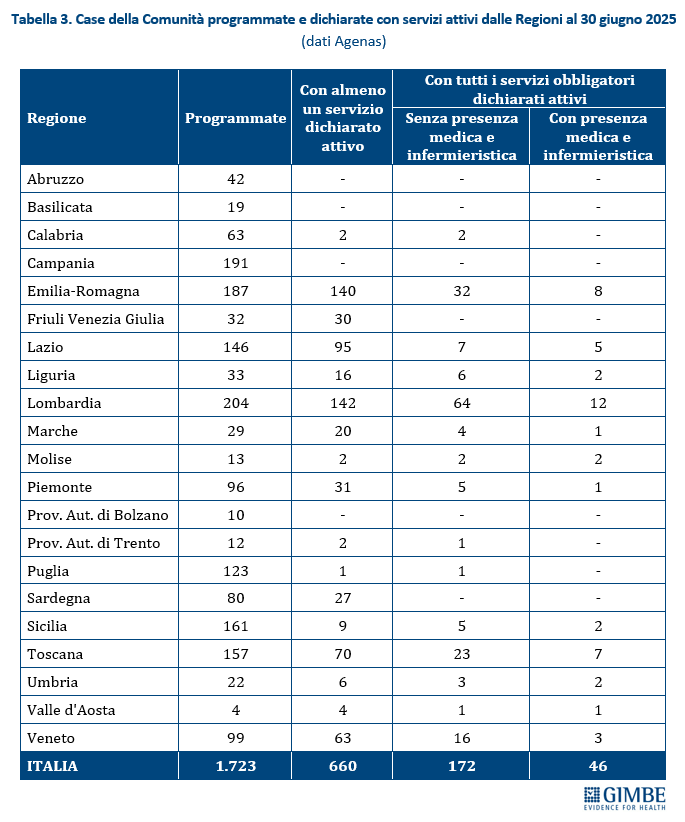
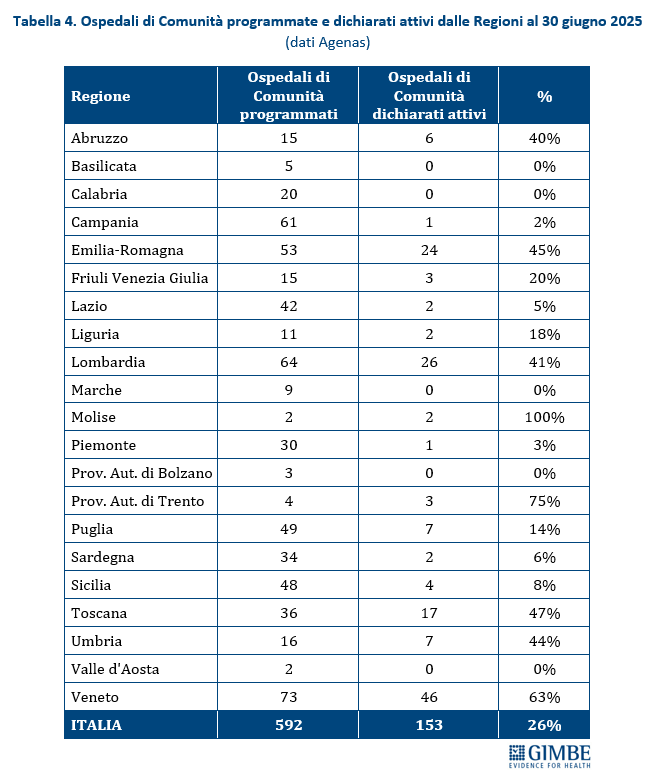
Stato di avanzamento del PNRR: luci e ombre. Per portare a termine la Missione Salute mancano 14 obiettivi da raggiungere entro il 30 giugno 2026, una data che segna non solo la scadenza degli adempimenti burocratici, ma la reale consegna di strutture e servizi ai cittadini. Dal monitoraggio indipendente GIMBE emerge che 4 target sono in anticipo o già completati: ristrutturazioni degli ospedali, assistenza domiciliare per gli over 65, grandi apparecchiature, contratti di formazione specialistica; altri 5 non sono valutabili per mancanza di dati pubblici. 2 i target presentano ritardi: riguardo agli interventi di antisismica, al 25 febbraio 2025 risultano attivi o conclusi circa 86 cantieri, ma la spesa totale non raggiunge l’11% del finanziamento e nel Mezzogiorno è del 6% circa. Relativamente all’adozione da parte di tutte le Regioni del Fascicolo Sanitario Elettronico (FSE), al 31 marzo 2025 solo 6 documenti su 16 – lettera di dimissione ospedaliera, referti di laboratorio e di radiologia, prescrizione farmaceutica e specialistica e verbale di pronto soccorso – sono disponibili in tutte le Regioni. Inoltre, solo il 42% dei cittadini ha espresso il consenso alla consultazione del FSE con un divario enorme tra le Regioni: dall’1% in Abruzzo, Calabria e Campania al 92% in Emilia-Romagna. Infine, 3 target risultano in netto ritardo: potenziamento delle terapie intensive e semi-intensive, attivazione di Case di Comunità e Ospedali di Comunità. «Nonostante la rimodulazione al ribasso concessa dall’Europa – osserva Cartabellotta – i ritardi sono molto preoccupanti, in particolare in alcune Regioni. Anche perché, oltre al completamento delle strutture, rimane il nodo del personale: carenza di infermieri e incertezze sulla reale disponibilità dei medici di famiglia a lavorare in queste strutture». In dettaglio, il target prevede che dovranno essere pienamente funzionanti almeno 1.038 Case della Comunità e almeno 307 Ospedali di Comunità, dotati di servizi e personale sanitari entro il 30 giugno 2026. Al 30 giugno 2025, per 218 Case della Comunità (21%) sono stati dichiarati attivi tutti i servizi, ma di queste solo 46 (4,4%) dispongono di personale medico e infermieristico; gli Ospedali di Comunità dichiarati attivi dalle Regioni erano invece solo 153 (49,8%). «In questo scenario – avverte Cartabellotta – la “volata finale” del PNRR impone una convergenza di sforzi tra Governo, Regioni e ASL per trasformare le risorse in servizi accessibili per i cittadini. Altrimenti rischiamo di lasciare in eredità alle future generazioni strutture vuote, tecnologie digitali non integrate nel SSN insieme ad un pesante indebitamento, sprecando così un’occasione irripetibile per rafforzare la sanità pubblica».
Il Piano di Rilancio del SSN. «Il futuro del SSN – conclude Cartabellotta – si gioca su una scelta politica netta: considerare la salute un investimento strategico del Paese o continuare a trattarla come un costo da comprimere. Il Piano di Rilancio della Fondazione GIMBE punta in una direzione chiara: rafforzare e innovare quel modello di SSN istituito nel 1978, finanziato dalla fiscalità generale e basato su princìpi di universalità, uguaglianza ed equità, al fine di garantire il diritto costituzionale alla tutela della salute a tutte le persone. Ma perché questo Piano sia attuabile, la Fondazione GIMBE invoca un nuovo patto. Un patto politico che superi ideologie partitiche e avvicendamenti di Governo, riconoscendo nel SSN un pilastro della democrazia, uno strumento di coesione sociale e un motore di sviluppo economico; un patto sociale che renda i cittadini consapevoli del valore della sanità pubblica e li educhi a un uso responsabile dei servizi; un patto professionale in cui tutti gli attori della sanità devono rinunciare ai privilegi di categoria per salvaguardare il bene comune».
Versione integrale del 8° Rapporto GIMBE: www.salviamo-ssn.it/8-rapporto
Piano di Rilancio del SSN: www.salviamo-ssn.it/salviamo-ssn/piano-di-rilancio
Download comunicato
16 settembre 2025
Spesa sanitaria pubblica 2024: Italia al 6,3% del PIL, ben sotto la media OCSE del 7,1%. Spesa pro-capite: Italia al 14o posto in Europa con un gap di € 43 miliardi e fanalino di coda tra i paesi del G7. Verso la manovra 2026: restituire forza e dignità al SSN
Nel 2024 l’Italia per spesa sanitaria pubblica pro-capite si colloca 14° posto tra i 27 Paesi europei dell’area OCSE e in ultima posizione tra quelli del G7. La spesa sanitaria pubblica si attesta al 6,3% del PIL, percentuale inferiore sia alla media OCSE (7,1%), sia a quella europea (6,9%). E per la spesa pro capite il gap con i Paesi europei è di € 43 miliardi.
«Il sottofinanziamento pubblico della sanità italiana – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – è ormai una questione strutturale che, oltre a generare tensioni crescenti in Parlamento, sta mettendo in grandi difficoltà tutte le Regioni, sempre più in affanno nel garantire i livelli essenziali di assistenza mantenendo in ordine i bilanci. Ma oggi il conto più salato di queste scelte miopi lo pagano anzitutto i cittadini, costretti a confrontarsi ogni giorno con liste d’attesa fuori controllo, pronto soccorso al collasso, carenza di medici di famiglia, disuguaglianze territoriali e sociali sempre più marcate e la necessità sempre più frequente a pagare di tasca propria visite e prestazioni sanitarie fino a rinunciare del tutto. Nel 2024 sono state costrette a farlo ben 5,8 milioni di persone, quasi 1 su 10».
In vista dell’imminente discussione sulla Legge di Bilancio 2026, la Fondazione GIMBE ha analizzato i dati relativi alla spesa sanitaria pubblica 2024 nei paesi OCSE, con l’obiettivo di fornire elementi oggettivi utili al confronto politico e al dibattito pubblico, al fine di prevenire ogni forma di strumentalizzazione.
La fonte utilizzata è il dataset OECD Health Statistics, aggiornato al 30 luglio 2025. I confronti con i paesi OCSE e con quelli europei sono stati effettuati sulla spesa sanitaria pubblica, sia in termini di percentuale del PIL che di spesa pro-capite in dollari a prezzi correnti e a parità di potere d’acquisto. È utile ricordare che la spesa sanitaria pubblica di ciascun paese include diversi schemi di finanziamento, di cui uno generalmente prevalente: fiscalità generale (es. Italia, Regno Unito), assicurazione sociale obbligatoria (es. Germania, Francia), assicurazione privata obbligatoria (es. USA, Svizzera).
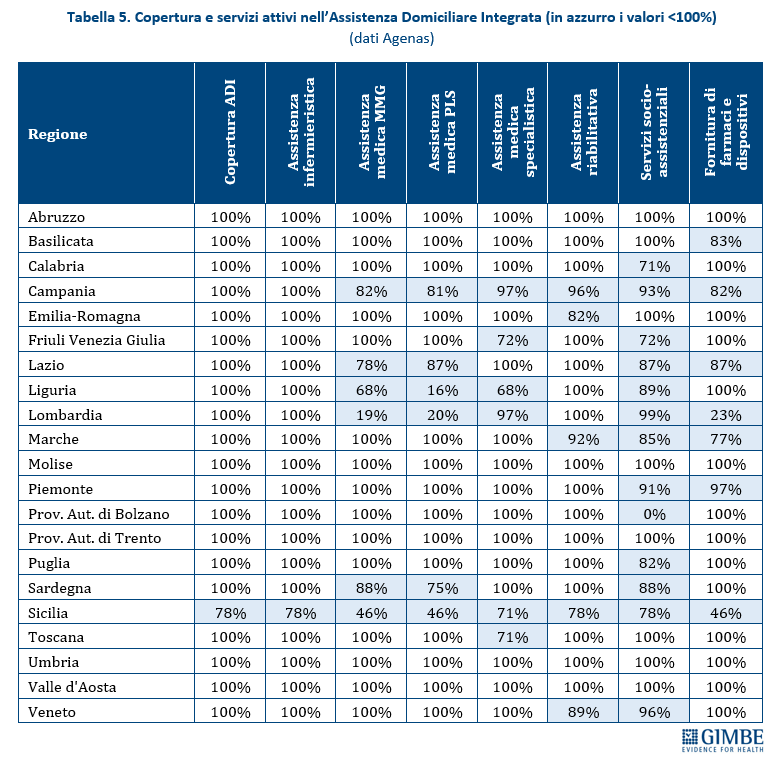
Spesa sanitaria pubblica in percentuale del PIL. Nel 2024, la spesa sanitaria pubblica in Italia si attesta al 6,3% del PIL, un valore nettamente inferiore sia alla media OCSE (7,1%) che a quella europea (6,9%). Tra i paesi europei dell’area OCSE sono 13 quelli che destinano alla sanità una quota del PIL superiore a quella italiana, con un divario che va dai +4,3 punti percentuali della Germania (10,6% del PIL) a +0,1 punti percentuali del Portogallo (6,4% del PIL) (figura 1).
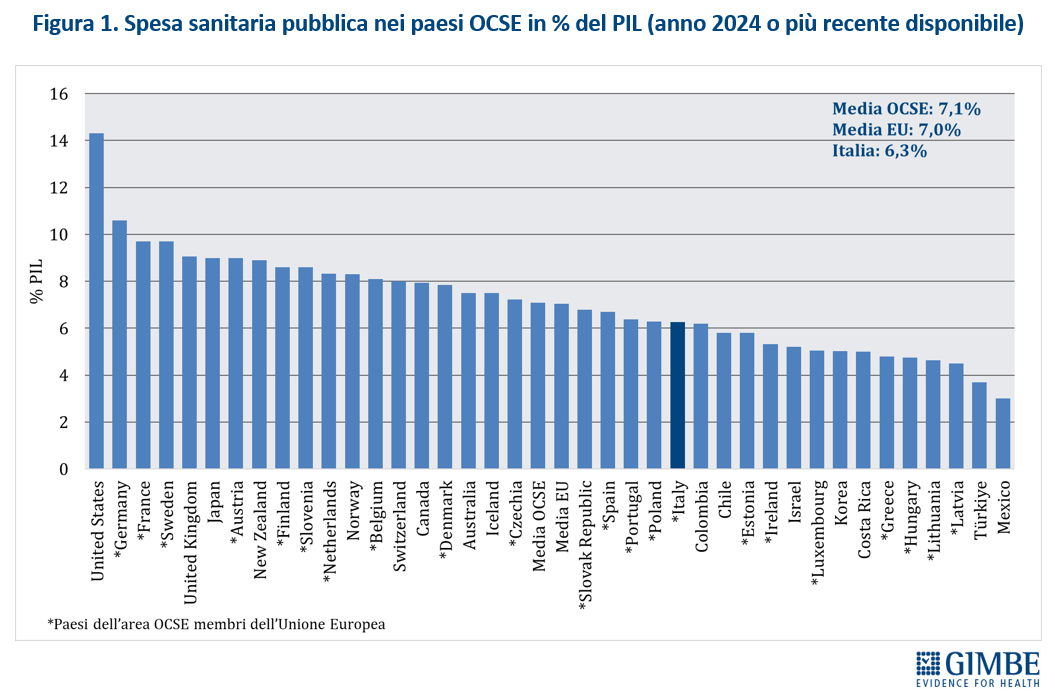
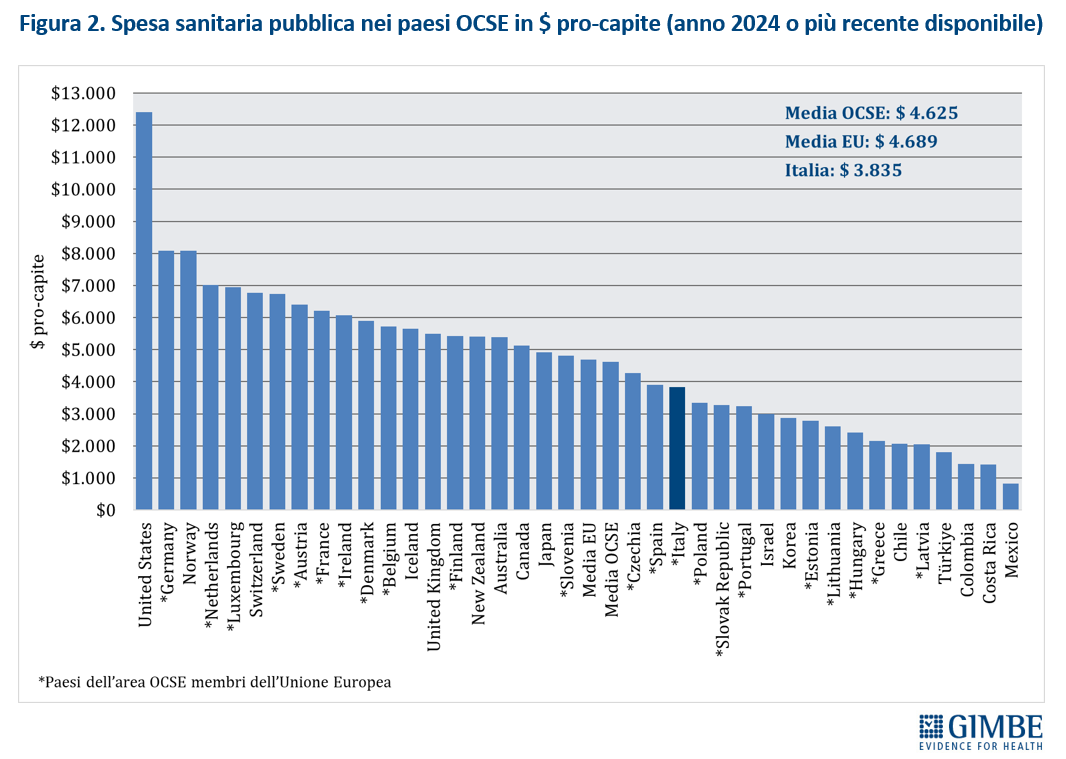
Spesa sanitaria pubblica pro-capite. Nel 2024 la spesa sanitaria pubblica pro-capite in Italia si attesta a $ 3.835, un valore nettamente inferiore sia alla media OCSE ($ 4.625) con una differenza di $ 790, sia soprattutto alla media dei paesi europei ($ 4.689) con una differenza di $ 854. Tra gli Stati membri dell’Unione Europea, sono 13 i Paesi che investono più dell’Italia: si va dai +$ 58 della Spagna ($ 3.893) ai +$ 4.245 della Germania ($ 8.080). (figura 2). «Di fatto in Europa – commenta il Presidente – per spesa pubblica pro-capite l’Italia è prima tra i paesi poveri: precede solo alcuni paesi dell’Est e dell’Europa Meridionale, visto che Repubblica Ceca, Slovenia e Spagna investono più di noi». Fino al 2011, la spesa sanitaria pro-capite in Italia era allineata alla media europea; poi, per effetto di tagli e definanziamenti operati da tutti i Governi, il divario si è progressivamente ampliato, raggiungendo i $ 430 nel 2019. Il gap si è ulteriormente allargato durante la pandemia, quando gli altri paesi hanno investito molto più dell’Italia; il trend si è confermato nel 2023, con una spesa stabile in Italia, e nel 2024, quando l’incremento è stato inferiore alla media degli altri Paesi europei (figura 3). «L’entità di questo progressivo definanziamento – commenta Cartabellotta – è imponente: al cambio corrente dollaro/euro il gap pro-capite nel 2024 ha raggiunto € 729. Applicato all’intera popolazione residente, corrisponde un divario complessivo di € 43 miliardi. Una erosione progressiva di risorse pubbliche al Servizio Sanitario Nazionale (SSN) che, soprattutto dopo la pandemia, è sempre più in affanno».
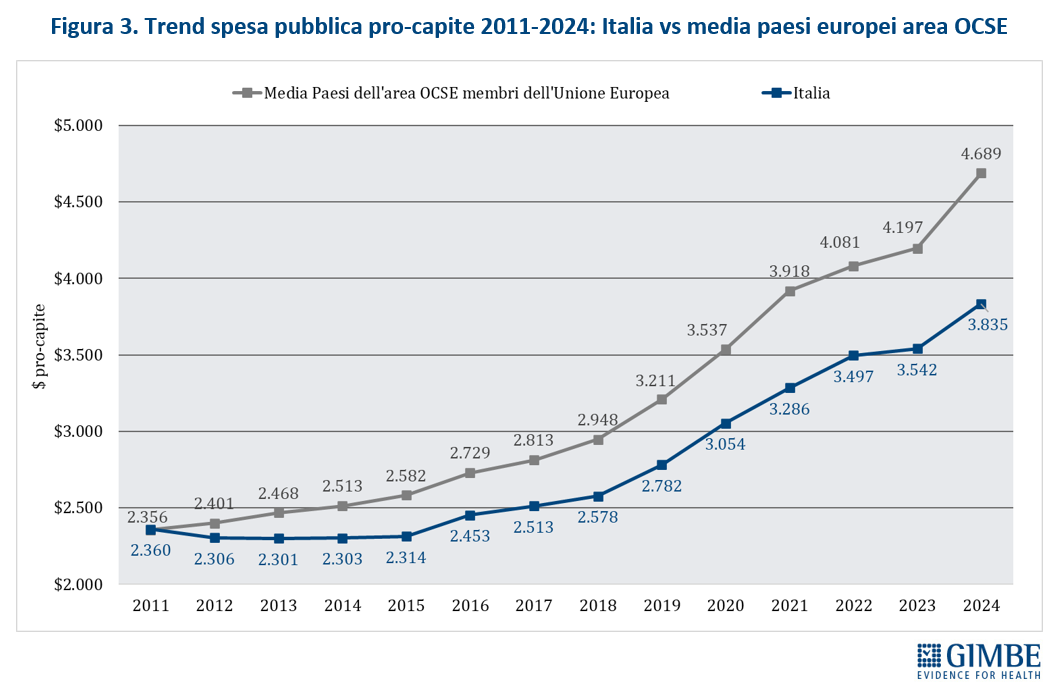
Spesa sanitaria pubblica pro-capite: confronto con i paesi del G7. «Il trend della spesa sanitaria pubblica pro-capite dal 2008 al 2024 – spiega il Presidente – racconta una storia di progressivo arretramento: l’Italia è sempre rimasta all’ultimo posto tra i paesi del G7. Se tuttavia nel 2008 il distacco era contenuto, oggi è diventato abissale» (figura 4). Nel 2024 l’Italia si conferma fanalino di coda con una spesa pro-capite di $ 3.835, mentre la Germania l’ha più che doppiata raggiungendo i $ 8.080. Particolarmente significativo è il caso del Regno Unito, che condivide con l’Italia un modello sanitario universalistico: se fino al 2019 ha registrato una crescita modesta, a partire dalla pandemia ha progressivamente aumentato in modo consistente la spesa pubblica, superando in soli cinque anni Canada e Giappone e posizionandosi poco al di sotto della Francia.
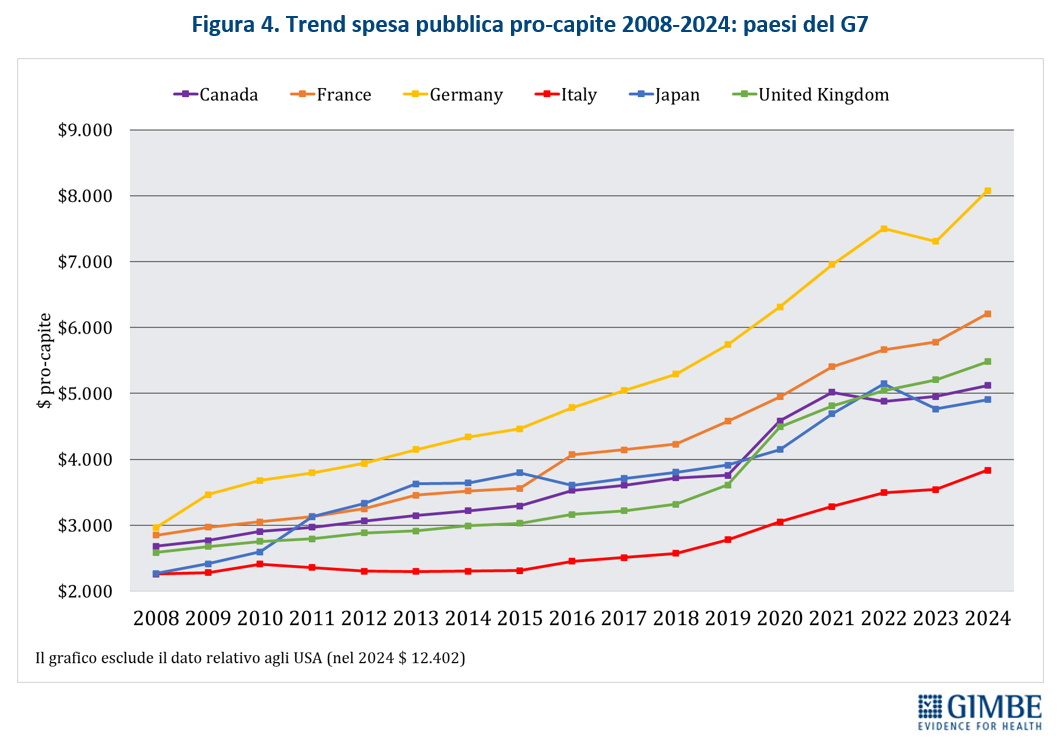
«Questo dimostra – commenta Cartabellotta – che il dibattito sul definanziamento della sanità non può ridursi ogni anno, al solito teatrino prima della Manovra: una partita al ribasso per capire se il Ministro della Salute riuscirà a strappare qualche miliardo in più al MEF. Serve invece un patto tra tutte le forze politiche, che prescinda dagli avvicendamenti di Governo e sancisca un impegno non negoziabile per rifinanziare progressivamente la sanità pubblica. Un impegno strategico da accompagnare a riforme strutturali del SSN da sostenere con continuità e convinzione politica».
«Con l’avvio dei lavori sulla Legge di Bilancio 2026 – conclude Cartabellotta – è proprio dall’impietoso confronto con gli altri Paesi europei e del G7 che bisogna ripartire. Da quel divario imponente frutto di una visione arrendevole che ha dimenticato un principio fondamentale: la salute delle persone non è solo un diritto fondamentale, ma anche una leva di sviluppo economico e della tenuta sociale del Paese. Ecco perché la Fondazione GIMBE si appella al Governo e al Parlamento affinché prendano atto dell’enorme e crescente divario strutturale rispetto agli altri Paesi avanzati, senza trasformare il tema in scontro politico. È urgente pianificare un progressivo rilancio del finanziamento pubblico della sanità: non per risalire le classifiche internazionali, ma per restituire forza e dignità al SSN e garantire a tutte le persone, ovunque vivano e a prescindere dal loro reddito, l’inalienabile diritto alla tutela della salute sancito dalla Costituzione. Perché se non investiamo sulla salute, pagheremo tutto con gli interessi: in disuguaglianze, malattia, impoverimento e perdita di futuro».
Download comunicato
3 settembre 2025
Cure essenziali 2023, le pagelle del Ministero della Salute: solo 13 Regioni raggiungono gli standard, Veneto in testa. Al Sud promosse solo Puglia, Campania e Sardegna. 8 Regioni peggiorano rispetto al 2022
Nel 2023 solo 13 Regioni rispettano gli standard essenziali di cura. Puglia, Campania e Sardegna le uniche promosse al Sud. Peggiorano le performance in 8 Regioni rispetto al 2022.
Sono i dati del Ministero della Salute che valuta annualmente l’erogazione dei Livelli Essenziali di Assistenza (LEA), ovvero le prestazioni sanitarie che tutte le Regioni e Province Autonome devono garantire gratuitamente o previo il pagamento del ticket. «Si tratta a tutti gli effetti della “pagella” ufficiale per valutare i servizi sanitari regionali – afferma Nino Cartabellotta, Presidente della Fondazione GIMBE – che “promuove” le Regioni adempienti e identifica le criticità in quelle inadempienti».
Dal 2020 lo strumento utilizzato è il sottoinsieme di indicatori CORE del Nuovo Sistema di Garanzia (NSG), che include 88 indicatori suddivisi in tre macro aree: prevenzione collettiva e sanità pubblica, assistenza distrettuale e assistenza ospedaliera. Tuttavia, la “pagella” ufficiale ne utilizza solo 26, numero aumentato nel 2023 con il primo aggiornamento del sistema. Ogni Regione, per ciascuna delle tre aree, può ottenere da 0 a 100 punti e per essere considerata adempiente deve raggiungere la “sufficienza” di almeno 60 punti in tutte le aree.
Dopo la pubblicazione, il 6 agosto, della Relazione 2023 del “Monitoraggio dei LEA attraverso il Nuovo Sistema di Garanzia” da parte del Ministero della Salute, la Fondazione GIMBE spiega il Presidente, «ha condotto un’analisi indipendente per misurare le differenze regionali nel garantire i diritti fondamentali di salute, con particolare attenzione all’entità della frattura Nord-Sud. Per ciascuna Regione sono state inoltre valutate le variazioni tra il 2022 e il 2023 e il posizionamento nelle tre aree della prevenzione, distrettuale e ospedaliera».
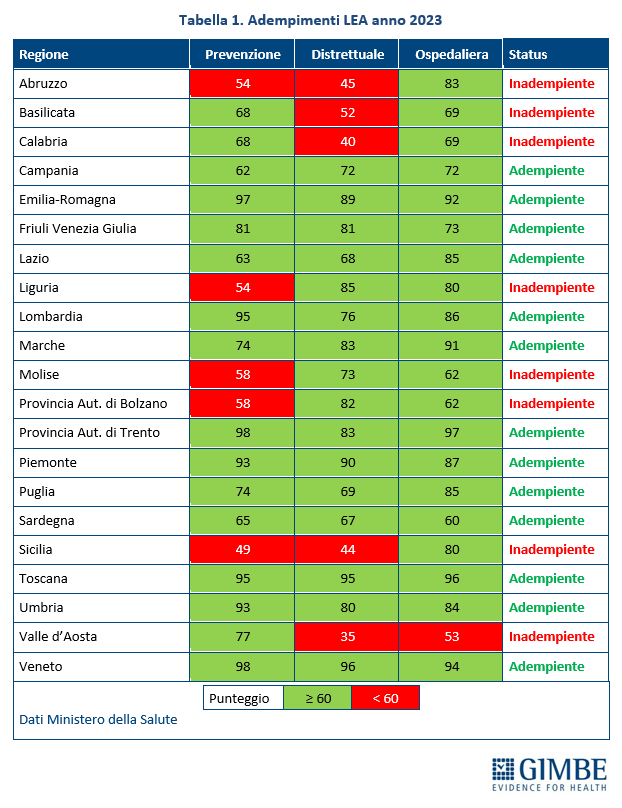
Adempimenti LEA 2023. Nel 2023 solo 13 Regioni risultano adempienti ai LEA, un numero identico a quello del 2022: Campania, Emilia-Romagna, Friuli Venezia Giulia, Lazio, Lombardia, Marche, Provincia Autonoma di Trento, Piemonte, Puglia, Sardegna, Toscana, Umbria e Veneto. In particolare, dal 2022 al 2023 Campania e Sardegna salgono tra le Regioni adempienti, mentre Basilicata e Liguria retrocedono a inadempienti per il mancato raggiungimento della soglia minima in un’area. Rimangono inadempienti per insufficienza in una sola area Calabria, Molise e Provincia Autonoma di Bolzano, mentre Abruzzo, Sicilia e Valle d’Aosta non raggiungono la soglia in due aree (tabella 1). «Nel 2023 – commenta il Presidente – il divario Nord-Sud rimane molto netto: su 13 Regioni “promosse”, solo tre appartengono al Mezzogiorno. La Puglia ha registrato punteggi simili a quelli di alcune Regioni del Nord, mentre Campania e Sardegna si collocano poco al di sopra della sufficienza».
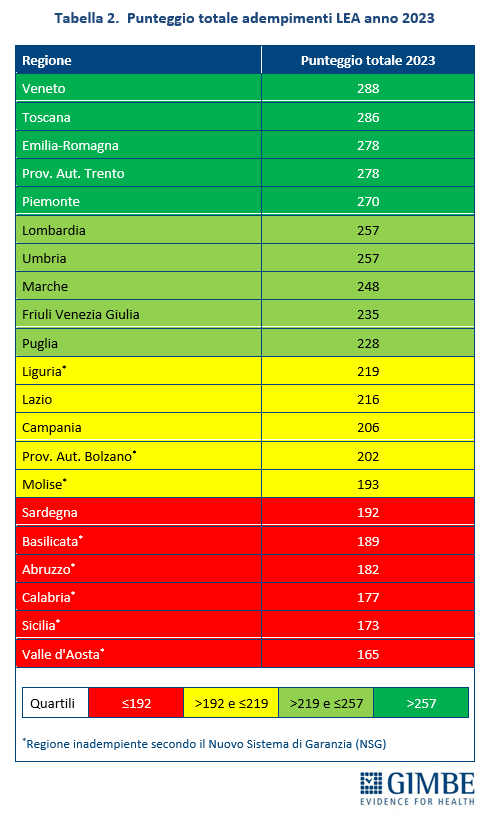
Classifica GIMBE. Considerato che il Ministero della Salute non restituisce un punteggio unico per la valutazione complessiva degli adempimenti LEA, la Fondazione GIMBE ha elaborato una classifica di Regioni e Province Autonome sommando i punteggi ottenuti nelle tre aree. I risultati sono riportati in ordine decrescente di punteggio totale e suddivisi in quartili (tabella 2 e figura 1). «Rispetto alla semplice distinzione tra Regioni adempienti e inadempienti – commenta Cartabellotta – il punteggio totale evidenzia in maniera più netta il divario Nord-Sud: infatti, tra le prime 10 Regioni 6 sono del Nord, 3 del Centro e solo 1 del Sud. Nelle ultime 7 posizioni, fatta eccezione per la Valle d’Aosta, si trovano esclusivamente Regioni del Mezzogiorno».

Classifica per macro-area. Al di là dei criteri che stabiliscono se una Regione sia adempiente o meno, i punteggi ottenuti nelle singole aree restituiscono classifiche differenti, utili a individuare punti di forza e criticità nell’erogazione dei LEA (tabella 3). Alcune Regioni (Campania, Emilia-Romagna, Toscana, Piemonte, Veneto, Umbria), indipendentemente dal livello delle loro performance, si collocano in posizioni simili nelle tre aree, documentando uniformità nell’erogazione dell’assistenza. Altre Regioni, invece, mostrano forti squilibri nel posizionamento tra le tre aree: in particolare Calabria, Valle D’Aosta, Liguria, Provincia Autonoma di Bolzano. «Queste differenze – spiega il Presidente – indicano che, anche dove si raggiunge la soglia di sufficienza, persistono marcati squilibri nella qualità dell’assistenza. Ma una sanità che funziona bene solo in ospedale o solo sul territorio non può considerarsi realmente efficace, né tantomeno in grado di rispondere ai bisogni delle persone».

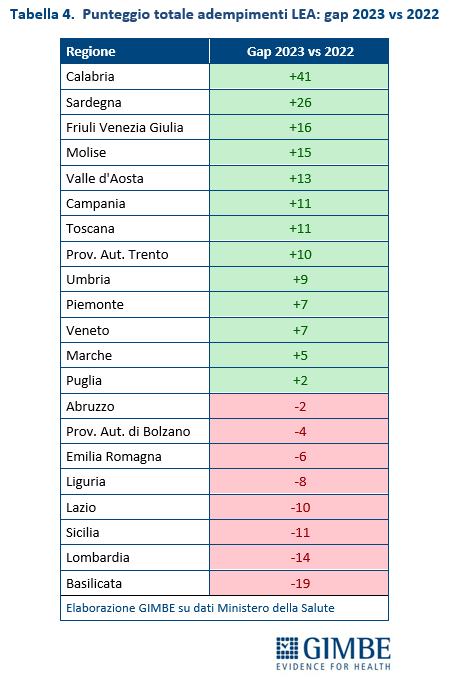
Variazioni 2022-2023. Le differenze tra gli adempimenti LEA 2022 e 2023 sono state analizzate valutando i punteggi totali delle Regioni e le performance nazionali nei tre macro-livelli assistenziali. Nel 2023, 8 Regioni hanno registrato un peggioramento rispetto all’anno precedente, seppure con gap di entità molto variabile: a perdere almeno 10 punti sono Lazio (-10), Sicilia (-11), Lombardia (-14) e Basilicata (-19). «La riduzione delle performance anche in Regioni storicamente solide – commenta Cartabellotta – dimostra che la tenuta del SSN non è più garantita nemmeno nei territori con maggiore disponibilità di risorse o reputazione sanitaria. È un campanello d’allarme che non può essere ignorato». Sul fronte opposto, due Regioni del Mezzogiorno mostrano un netto miglioramento: Calabria (+41) e Sardegna (+26) (tabella 4).
«Il monitoraggio LEA 2023 – conclude Cartabellotta – certifica ancora una volta che la tutela della salute dipende in larga misura dalla Regione di residenza e che la frattura tra il Nord e il Sud del Paese non accenna a ridursi. Anzi, è più ampia di quanto i numeri lascino intendere: infatti, il set di indicatori NSG CORE, pur rappresentando la “pagella” ufficiale con cui lo Stato misura l’erogazione dei LEA, non riflette in maniera accurata la qualità dell’assistenza. Si tratta più di uno strumento di political agreement tra Governo e Regioni, basato su pochi indicatori e soglie di “promozione” troppo basse, che tendono ad appiattire le differenze tra Regioni. Per questo la Fondazione GIMBE chiede un ampliamento del numero di indicatori e una rotazione periodica di quelli utilizzati nella “pagella” ministeriale. E invoca una radicale revisione di Piani di rientro e commissariamenti: strumenti che hanno indubbiamente contribuito a riequilibrare i bilanci regionali, ma che hanno inciso poco sulla qualità dell’assistenza e sulla riduzione dei divari tra Nord e Sud del Paese».
Download comunicato
29 2025
PNRR Missione Salute: al 2° trimestre 2025 rispettate tutte le scadenze formali. Ma a un anno dal traguardo finale, almeno 5 target su 14 sono in ritardo e l’82% delle risorse non risulta ancora speso. Il Paese incassa le rate, ma per garantire benefici ai cittadini serve una corsa contro il tempo
«Al 30 giugno 2025 – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – per la Missione Salute del PNRR sono state raggiunte le quattro scadenze previste entro la fine del 2° trimestre di cui due europee. Tuttavia, a un anno dalla rendicontazione finale, al di là del rispetto formale delle scadenze e dell’incasso delle rate, la spesa effettiva delle risorse e l’avanzamento reale degli obiettivi procedono con estrema lentezza e con inaccettabili diseguaglianze tra le Regioni. In particolare, delle 14 misure da completare entro giugno 2026, almeno 5 presentano criticità di attuazione, mentre per 5 le informazioni pubblicamente disponibili non sono sufficienti per valutarne lo stato di avanzamento. 4 misure risultano quasi completate o già raggiunte».
Secondo i dati pubblicati sul portale del Ministero della Salute, che monitora l’attuazione della Missione Salute del PNRR, al 30 giugno 2025 sono state raggiunte le due scadenze europee sul finanziamento di progetti di ricerca e tutte le precedenti. «Tuttavia – spiega il Presidente – il rispetto delle scadenze formali, necessario per il via libera all’erogazione delle rate, non rappresenta in questa fase finale un indicatore affidabile sul reale stato di avanzamento dei progetti».
Per tale ragione, a un anno dalla scadenza, il monitoraggio indipendente dell’Osservatorio GIMBE sull’attuazione della Missione Salute del PNRR si è focalizzato sul reale status di avanzamento dei 14 obiettivi europei ancora da raggiungere: 3 entro dicembre 2025 e 11 entro giugno 2026. «Riteniamo fondamentale – commenta Cartabellotta – offrire ai cittadini un quadro chiaro basato su dati oggettivi, al riparo strumentalizzazioni politiche. Al tempo stesso, esortiamo Governo, Regioni e ASL a condividere le responsabilità, facendo convergere gli sforzi su una volata finale che sarà una corsa contro il tempo».
ROADMAP AL 30 GIUGNO 2026
Risorse da spendere. Secondo la Relazione sullo Stato di Attuazione del PNRR della Corte dei Conti, pubblicata lo scorso 15 maggio, al 31 dicembre 2024 risultavano ancora da spendere € 12,81 miliardi, pari all’82% delle risorse assegnate. Una percentuale che colloca la Missione Salute al penultimo posto per spesa sostenuta (18%), davanti solo alla Missione 5 (Inclusione e Coesione) ferma al 15,9%. «Questi numeri – commenta Cartabellotta – documentano che serve un impulso decisivo per completare i progetti e trasformare in servizi le risorse da spendere, senza alcun margine per ritardi o inerzie». Infatti, secondo la Corte dei Conti, per completare l’attuazione finanziaria delle Missioni 5 e 6, in assenza di slittamenti, sarà necessario tra gennaio 2025 e giugno 2026 un ritmo di spesa oltre sette volte superiore rispetto a quello dell’intero triennio 2022-2024.
Target da raggiungere entro il 30 giugno 2026. Il sito del Ministero della Salute, in occasione del pagamento della VII e VIII rata, riporta che per completare la Missione Salute devono essere raggiunti 13 target e 1 milestone: 3 target entro il 31 dicembre 2025 ai fini dell’erogazione della IX rata; 10 target e 1 milestone entro il 30 giugno 2026 per incassare la X rata. «Il vero nodo – spiega Cartabellotta – è che il 30 giugno 2026 non segna solo il completamento formale dei target, ma coincide con la consegna reale di tutte le strutture e i servizi finanziati dal PNRR, che dovrebbero tradursi in un concreto miglioramento dell’assistenza sanitaria».
La Fondazione GIMBE, nell’impossibilità di un pubblico accesso al sistema ReGis, ha analizzato lo status di avanzamento degli obiettivi da raggiungere entro giugno 2026 utilizzando tutte le fonti istituzionali disponibili al 28 luglio 2025: Corte dei Conti, Ufficio Parlamentare di Bilancio, Ministero della Salute, Dipartimento per la Trasformazione Digitale, Agenas (Tabella 1). «È verosimile – commenta Cartabellotta – che alcuni progetti siano più avanti di quanto riportato. Ma allo stesso tempo è poco realistico immaginare che, anche per i dati aggiornati a dicembre 2024, in soli sei mesi siano stati compiuti exploit tali da recuperare i ritardi accumulati, soprattutto nelle Regioni più indietro».
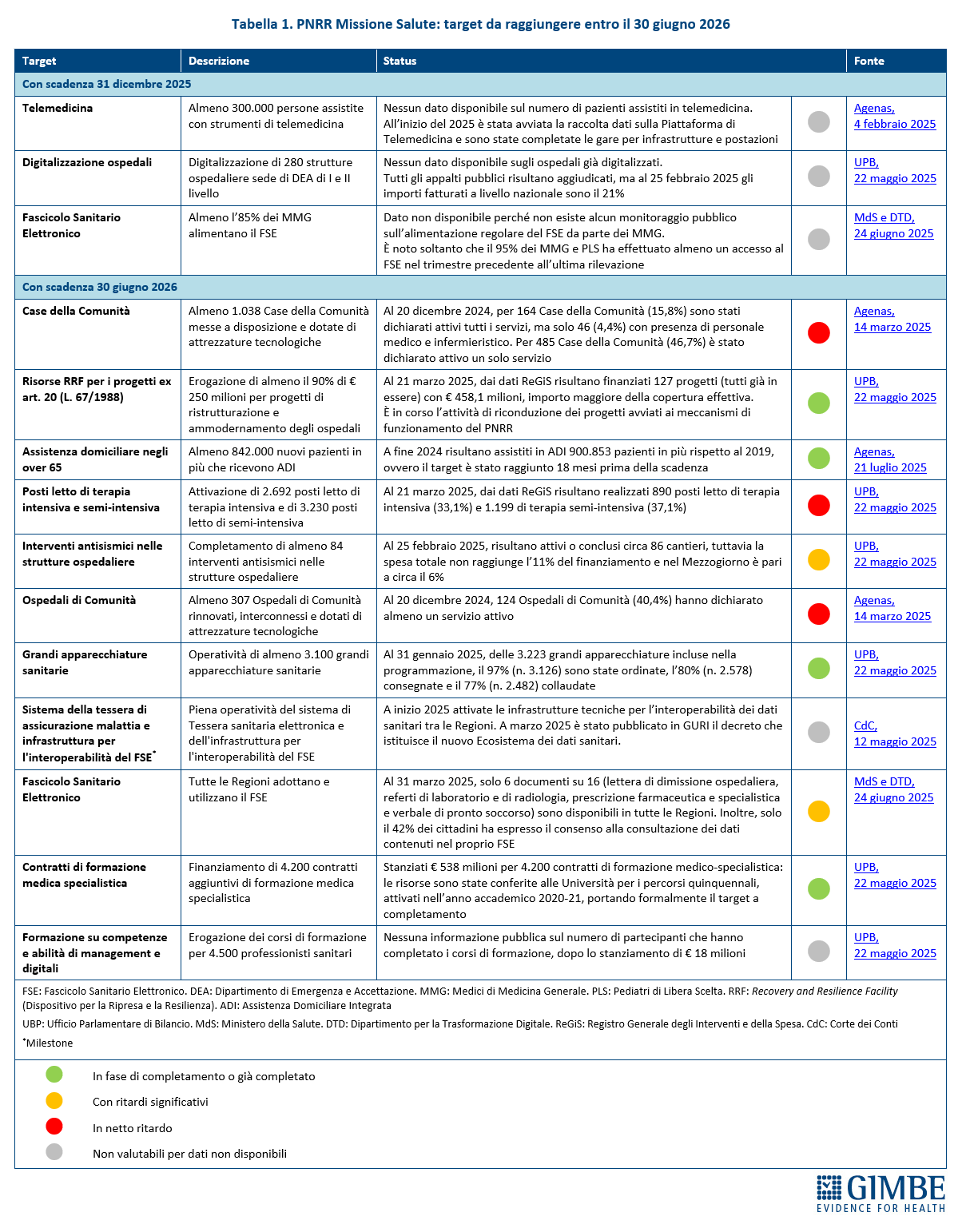
TARGET IN NETTO RITARDO (N. 3). Oltre al potenziamento dei posti letto in terapia intensiva e semi-intensiva, è la riorganizzazione dell’assistenza territoriale l’obiettivo più critico. Infatti, i dati del Monitoraggio Agenas, aggiornati al 20 dicembre 2024, documentano ritardi sostanziali nella piena attivazione di Case e Ospedali di Comunità.
Case della Comunità. Il target prevede che entro il 30 giugno 2026 siano pienamente operative almeno 1.038 Case della Comunità, dotate di servizi e personale sanitario. Tuttavia, a dicembre 2024, solo 164 strutture (15,8%) avevano attivato tutti i servizi previsti e, tra queste, appena 46 (4,4%) disponevano di personale medico e infermieristico. In 485 strutture (46,7%) risultava attivo un solo servizio, mentre le rimanenti 389 Case di Comunità (37,5%) non risultavano aver attivato alcun servizio. «Al di là dei ritardi nel completamento strutturale e tecnologico – avverte Cartabellotta – preoccupano la grave carenza di infermieri e il mancato accordo con i medici di famiglia per lavorare nelle Case di Comunità. Così la grande sfida della riforma territoriale rischia di essere rimanere una colossale opera di edilizia sanitaria o di essere affidata ai privati».
Ospedali di Comunità. Entro giugno 2026 dovrebbero essere pienamente funzionanti almeno 307 Ospedali di Comunità, le strutture intermedie per accogliere i pazienti dimessi dagli ospedali per acuti. Ma al 20 dicembre 2024, solo 124 strutture (40,4%) dichiaravano almeno un servizio attivo e non è riportata alcuna informazione sul personale sanitario. «È evidente – commenta il Presidente – che l’attivazione degli Ospedali di Comunità è ancora più in ritardo e l’obiettivo di rafforzare le cure intermedie rischia di naufragare».
Posti letto in terapia intensiva e semi-intensiva. Il PNRR prevede l’attivazione, entro giugno 2026, di 2.692 posti letto di terapia intensiva e 3.230 di semi-intensiva. Tuttavia, al 21 marzo 2025, risultano attivati solo 890 letti di terapia intensiva (33,1%) e 1.199 di semi-intensiva (37,1%). «È surreale – chiosa il Presidente – che, nonostante la drastica revisione al ribasso degli obiettivi iniziali, a cinque anni dalla pandemia l’Italia non sia ancora riuscita a completare un’infrastruttura essenziale per fronteggiare future emergenze sanitarie».
TARGET CON RITARDI SIGNIFICATIVI (N. 2). Nonostante gli avanzamenti, altri 2 target mostrano ritardi sulla tabella di marcia.
Interventi di antisismica. Per mettere in sicurezza almeno 84 ospedali, il PNRR ha finanziato interventi antisismici in tutto il Paese. A febbraio 2025 risultavano attivi o conclusi 86 cantieri, ma la spesa effettivamente sostenuta era ferma all’11% del totale, con una media ancora più bassa nel Mezzogiorno (6%).
Adozione del FSE in tutte le Regioni. Entro giugno 2026, tutte le Regioni dovrebbero adottare e utilizzare il FSE. Tuttavia, a marzo 2025 solo 6 documenti su 16 risultano disponibili in tutte le Regioni (lettera di dimissione ospedaliera, referti di laboratorio e di radiologia, prescrizione farmaceutica e specialistica e verbale di pronto soccorso). Inoltre, solo il 42% dei cittadini ha fornito il consenso alla consultazione dei propri dati. «Senza informare i cittadini sull’utilità del FSE – avverte Cartabellotta – e rassicurarli sulla sicurezza dei dati, nonostante il raggiungimento del target PNRR le potenzialità di questo strumento rischiano di essere vanificate dal mancato consenso dei cittadini».
TARGET IN VIA DI COMPLETAMENTO O GIÀ COMPLETATI (N. 4). Risultano in fase avanzata di attuazione o completati in anticipo quattro target.
Progetti di ristrutturazione e ammodernamento degli ospedali (ex art. 20): erogazione di almeno il 90% di € 250 milioni. Al 21 marzo 2025, risultano finanziati 127 progetti per un totale di € 458,1 milioni. «Il superamento della soglia teorica di finanziamento certificherebbe il raggiungimento del target – sottolinea Cartabellotta – ma è in corso una ricognizione perché non è chiaro quanti progetti rientrino nel perimetro del PNRR».
Assistenza domiciliare integrata (ADI) negli over 65. L’obiettivo prevede di aumentare i pazienti in ADI di almeno 842.000 unità rispetto al 2019. Il dato di fine 2024 certifica il superamento del target ben 18 mesi prima della scadenza, con 900.853 pazienti in più presi in carico.
Grandi apparecchiature sanitarie. Dei 3.223 macchinari previsti, al 31 gennaio 2025 ne risultavano ordinati 3.126 (97%), consegnati 2.578 (80%) e collaudati 2.482 (77%). Il target, riferito al collaudo delle apparecchiature, è quindi prossimo al completamento.
Contratti di formazione specialistica. A partire dall’anno accademico 2020-21 sono stati stanziati € 538 milioni per i 4.200 contratti di formazione medico-specialistica previsti dall’obiettivo. Il target risulta formalmente completato.
TARGET NON VALUTABILI PER DATI NON DISPONIBILI (N. 5). Per alcuni target non sono state identificate fonti pubblicamente disponibili aggiornate, rendendo impossibile valutarne lo stato di attuazione. «Riteniamo indispensabile – commenta Cartabellotta – che tutti i dati relativi all’avanzamento dei progetti del PNRR debbano essere resi pubblicamente disponibili. In un Paese democratico, la trasparenza non è un dettaglio tecnico, ma il primo strumento di rendicontazione pubblica e di fiducia tra istituzioni e cittadini».
Almeno 300.000 persone assistite con strumenti di telemedicina. La scadenza è fissata al 31 dicembre 2025, ma ad oggi non sono disponibili dati ufficiali sul numero di pazienti presi in carico con strumenti di telemedicina. Nel primo trimestre del 2025 è stata avviata la raccolta dei dati tramite la Piattaforma Nazionale di Telemedicina e sono state completate le gare per infrastrutture e postazioni.
Digitalizzazione di 280 strutture ospedaliere sede di DEA. Anche questo target ha come scadenza il 31 dicembre 2025. Non esistono dati pubblici sugli ospedali già digitalizzati, mentre al 25 febbraio 2025 risultano aggiudicati tutti gli appalti. Tuttavia, l’importo fatturato a livello nazionale si attesta appena al 21% del totale.
Alimentazione del Fascicolo Sanitario Elettronico (FSE) da parte dei Medici di Medicina Generale (MMG). Entro il 31 dicembre 2025, l’85% dei MMG dovrebbe alimentare regolarmente il FSE. Tuttavia, non esistono dati pubblici per valutare il rispetto di questo obiettivo. L’unica informazione disponibile è che il 95% di MMG e Pediatri di Libera Scelta (PLS) ha effettuato almeno un accesso al FSE nell’ultimo trimestre monitorato. «Senza dati puntuali sull’alimentazione del FSE – osserva Cartabellotta – è impossibile valutare il ruolo attivo dei medici di famiglia. In particolare, rispetto al Profilo Sanitario Sintetico (cd. Patient Summary), il documento dove il MMG riassume e mantiene aggiornata la storia clinica del paziente per favorire la continuità di cura».
Tessera sanitaria elettronica e interoperabilità del FSE. Entro giugno 2026 il sistema dovrà essere pienamente operativo. A inizio 2025 sono state attivate le infrastrutture tecniche per l’interoperabilità dei dati sanitari tra le Regioni e, a marzo, è stato pubblicato in Gazzetta Ufficiale il decreto che istituisce il nuovo Ecosistema dei dati sanitari.
Formazione su competenze e abilità di management e digitali per 4.500 professionisti sanitari. Anche per questo obiettivo, da raggiungere entro giugno 2026, non sono disponibili dati pubblici sul numero di professionisti che hanno già completato la formazione.
«La volata finale della Missione Salute – commenta Cartabellotta – non può trasformarsi in un terreno di scontro politico perché le responsabilità ricadono su tutti: sul Governo Conte che, complice la ristrettezza dei tempi e la pandemia in corso, non ha previsto un monitoraggio più rigoroso e ravvicinato di vari target; sul Governo Meloni, che ha prima tentennato sull’utilità reale di alcune misure (es. Case di Comunità) e poi si è limitato a celebrare l’incasso delle rate, senza esercitare una pressione costante su Regioni e ASL, i “soggetti attuatori” chiamati a portare a termine i progetti. La responsabilità della volata finale è collettiva e impone una convergenza di sforzi, senza spazio per giocare a scaricabarile».
«A 11 mesi dalla rendicontazione finale della Missione Salute del PNRR – conclude Cartabellotta – 5 dei 14 target presentano ritardi di attuazione, di cui 2 particolarmente critici (Case e Ospedali di Comunità), mentre per 5 target è impossibile effettuare una valutazione indipendente per mancanza di dati pubblici. La Fondazione GIMBE invoca una stretta collaborazione tra Governo, Regioni e ASL al fine di completare con successo il percorso ed evitare tre rischi che il Paese non può permettersi. Il primo, assolutamente da scongiurare, è di non raggiungere i target europei e dover restituire il contributo a fondo perduto. Il secondo, difficile da neutralizzare, è di raggiungere il target nazionale senza ridurre le diseguaglianze regionali e territoriali, aumentando ulteriormente il divario Nord-Sud. Il terzo, il più paradossale, è di incassare le rate senza generare alcun beneficio per cittadini e pazienti, lasciando in eredità alle future generazioni strutture vuote, tecnologie digitali non integrate nel SSN e, last but not least, un pesante indebitamento. Sprecando un’occasione irripetibile per rafforzare la sanità pubblica».
Download comunicato
16 2025
Fascicolo Sanitario Elettronico: frattura digitale tra le Regioni. Solo 4 documenti su 16 resi disponibili ovunque. Solo il 42% dei cittadini ha fornito il consenso: dal 92% dell’Emilia-Romagna all’1% di Abruzzo, Calabria e Campania. Senza fiducia dei cittadini la trasformazione digitale della sanità non decolla
In occasione del 9° Forum Mediterraneo in Sanità, la Fondazione GIMBE ha presentato i dati aggiornati sulla diffusione e l’utilizzo del Fascicolo Sanitario Elettronico (FSE) nelle Regioni italiane. L’analisi indipendente restituisce un quadro chiaro: lo strumento chiave della trasformazione digitale procede a velocità diverse, generando nuove forme di disuguaglianza. Ad oggi, solo quattro tipologie di documenti sanitari risultano disponibili in tutte le Regioni e appena il 42% dei cittadini ha espresso il consenso alla consultazione dei propri dati, con divari abissali e percentuali irrisorie nel Mezzogiorno. Una frattura che, come ha sottolineato anche il Ministro Schillaci lo scorso 25 giugno alla Camera, “non è solo un problema tecnico, ma è una questione di equità nell'accesso alle cure”.
«Il Fascicolo Sanitario Elettronico – afferma Nino Cartabellotta, Presidente della Fondazione GIMBE – dovrebbe essere la chiave per migliorare accessibilità, continuità delle cure e integrazione dei servizi sanitari e socio-sanitari. Ma oggi, per milioni di cittadini, resta uno strumento ben lontano dalla piena operatività. Il divario digitale tra le Regioni, se non colmato rapidamente, rischia di trasformarsi in una nuova forma di esclusione sanitaria». Infatti, i dati resi pubblici sul portale Fascicolo Sanitario Elettronico 2.0 del Ministero della Salute e del Dipartimento per la Trasformazione Digitale - aggiornati al 31 marzo 2025 - confermano che la disponibilità e l’utilizzo di documenti e servizi nel FSE variano in maniera molto rilevante tra le Regioni.
COMPLETEZZA DEL FASCICOLO SANITARIO ELETTRONICO
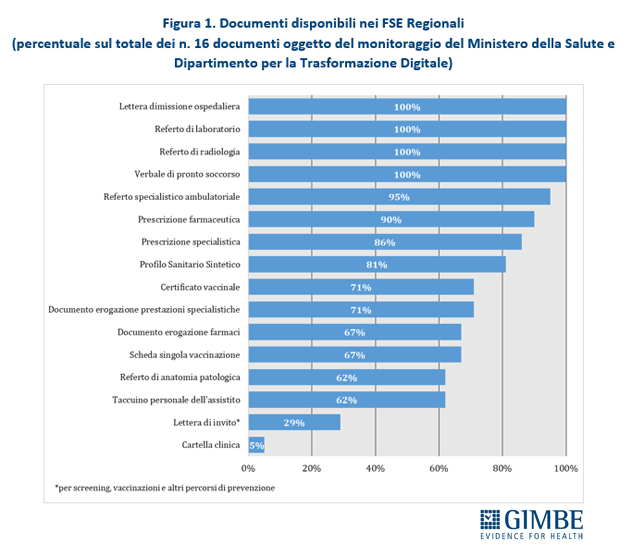
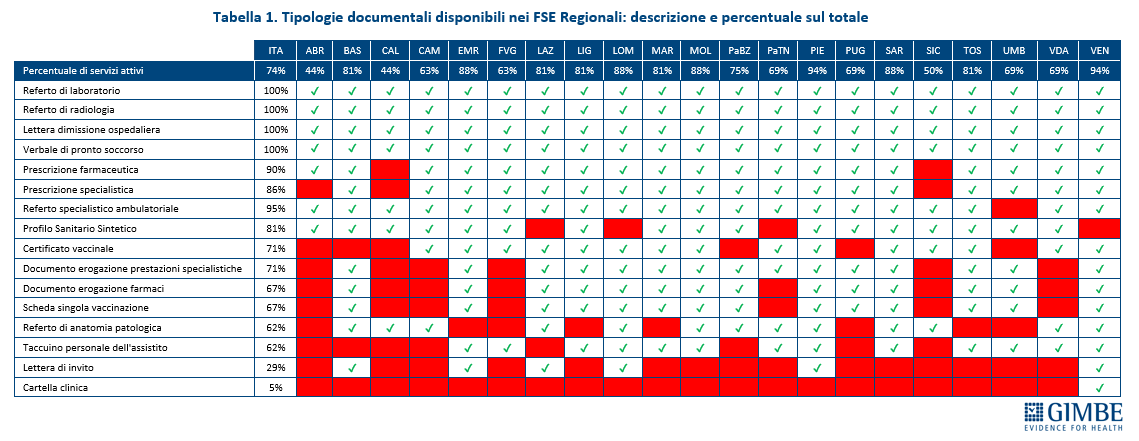
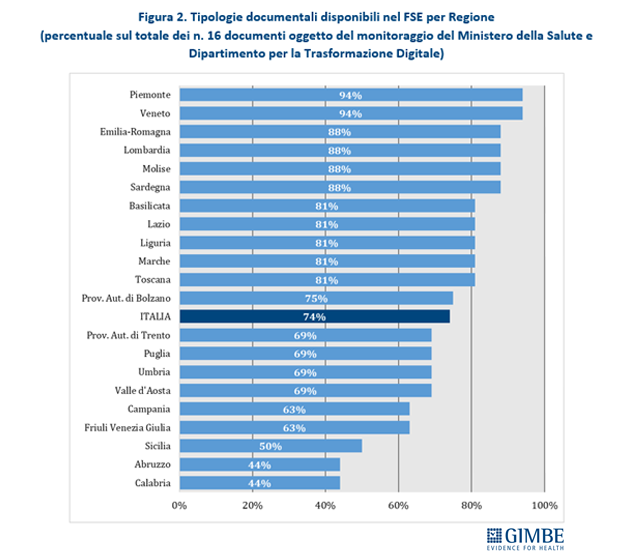
Documenti. Il Decreto del Ministero della Salute del 7 settembre 2023 ha definito i contenuti del FSE 2.0, ma ad oggi soltanto 4 documenti su 16 monitorati sul portale pubblico – lettera di dimissione ospedaliera, referti di laboratorio e di radiologia e verbale di pronto soccorso – risultano effettivamente disponibili in tutte le Regioni (figura 1). «Un cittadino siciliano e uno veneto – commenta Cartabellotta – non hanno le stesse possibilità di accesso alla propria documentazione clinica. E questo non è accettabile in un Servizio Sanitario Nazionale che si definisce universale». La disomogeneità regionale è marcata. Alcuni documenti fondamentali – come il profilo sanitario sintetico, le prescrizioni specialistiche e farmaceutiche, il referto specialistico ambulatoriale – sono disponibili in oltre l’80% delle Regioni. Il certificato vaccinale e il documento di erogazione delle prestazioni specialistiche sono presenti in 15 Regioni e Province Autonome (71%), mentre il documento di erogazione dei farmaci e la scheda della singola vaccinazione compaiono nei FSE di 14 Regioni (67%). Il referto di anatomia patologica e il taccuino personale dell’assistito sono accessibili in 13 Regioni (62%). Soltanto 6 Regioni rendono disponibile la lettera di invito per screening, vaccinazioni e altri percorsi di prevenzione, mentre la cartella clinica è resa disponibile nel FSE solo dal Veneto (tabella 1). Complessivamente, a livello nazionale il FSE mette a disposizione degli utenti il 68% dei documenti monitorati sul portale del FSE 2.0 e previsti dal decreto. Nessuna Regione alimenta il FSE con tutte le tipologie documentali previste dal DM: si va dal 93% del Piemonte e del Veneto al 40% di Abruzzo e Calabria (figura 2).
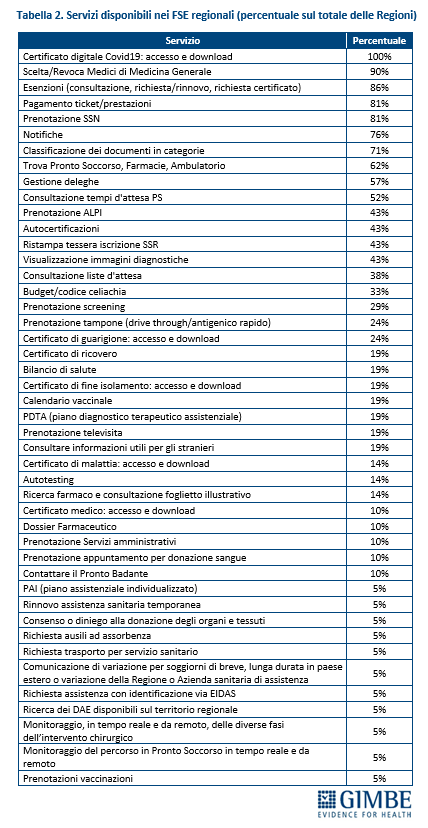
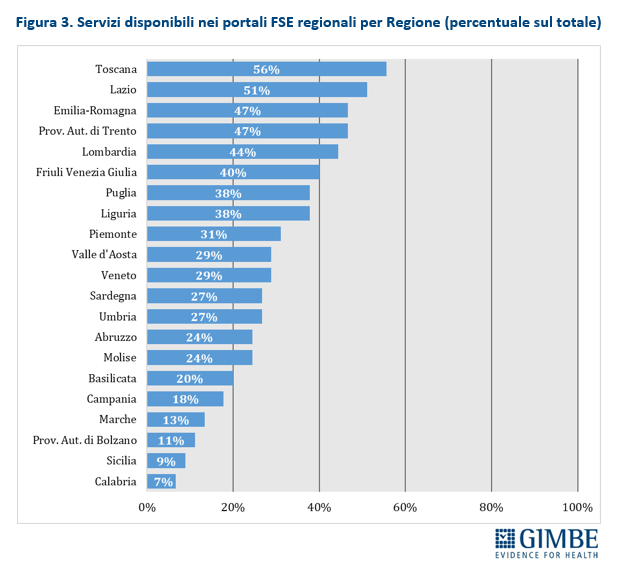
Servizi. Attualmente, i FSE regionali offrono fino a 45 servizi digitali (tabella 2), che permettono ai cittadini di svolgere varie attività fondamentali: dal pagamento di ticket e prestazioni alla prenotazione di visite ed esami, dalla scelta del medico di medicina generale alla consultazione delle liste d’attesa. Anche su questo fronte, però, il divario tra Regioni è profondo. Solo la Toscana (56%) e il Lazio (51%) superano la soglia del 50% dei servizi attivati. All’estremo opposto, in Calabria la disponibilità si ferma al 7% (figura 3). «È utile precisare – spiega Cartabellotta – che molti dei servizi digitali sono accessibili tramite altri canali, come portali web o app offerti dalle Regioni. Tuttavia, se questi non vengono integrati anche nel FSE, da un lato si perde l’obiettivo di creare un’unica piattaforma digitale per il cittadino, dall’altro il monitoraggio nazionale restituisce una fotografia parziale e sottostimata dell’effettiva disponibilità dei servizi offerti»
UTILIZZO DEL FASCICOLO SANITARIO ELETTRONICO
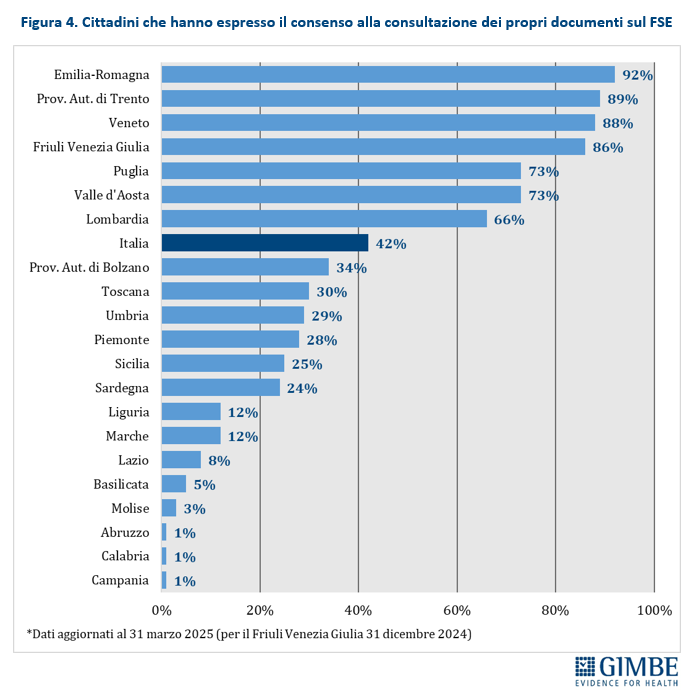
Consenso alla consultazione. Al 31 marzo 2025 (per il Friuli Venezia Giulia i dati sono aggiornati al 31 dicembre 2024), a livello nazionale solo il 42% dei cittadini ha espresso il consenso alla consultazione dei propri dati sanitari da parte dei medici. Ma il divario tra le Regioni è enorme: si passa dall’1% in Abruzzo, Calabria e Campania al 92% in Emilia-Romagna. Tra le Regioni del Sud, solo la Puglia (73%) supera la media nazionale (figura 4). «Fornire il consenso è il primo passo per accedere ai benefici del FSE – sottolinea Cartabellotta – ma serve un grande sforzo informativo e culturale per rafforzare la fiducia dei cittadini, superando i timori legati alla protezione dei dati personali».
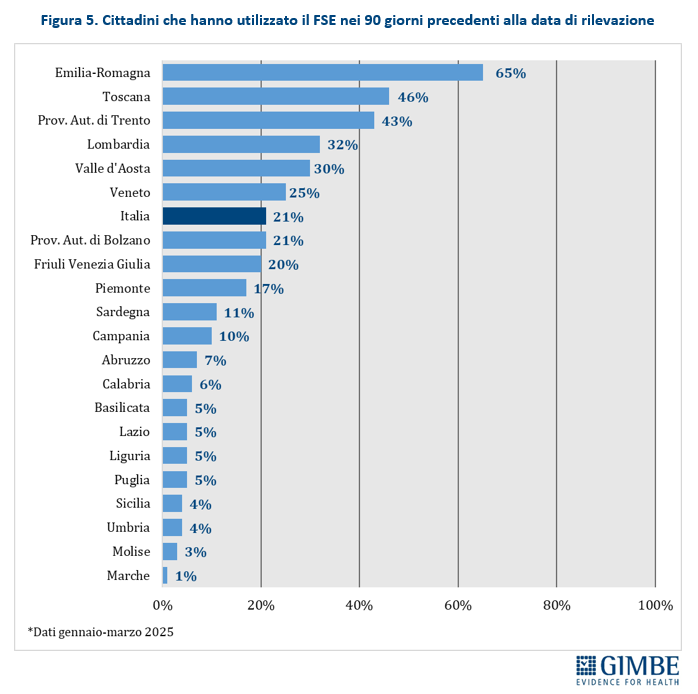
Utilizzo del FSE. Tra gennaio e marzo 2025, appena il 21% dei cittadini ha consultato almeno una volta il proprio FSE, considerando esclusivamente chi ha avuto almeno un documento caricato. Anche in questo caso le disparità regionali sono marcate: si va dall’1% delle Marche al 65% dell’Emilia-Romagna (figura 5). Nel Mezzogiorno, l’utilizzo resta sotto l’11%. «Non basta caricare i dati nel fascicolo – spiega Cartabellotta – bisogna anche mettere le persone nella condizione di usarli. E questo significa investire seriamente in alfabetizzazione digitale».
Utilizzo da parte di Medici di Medicina Generale e Pediatri di Libera Scelta. Tra gennaio e marzo 2025 (ottobre-dicembre 2024 per il Friuli Venezia Giulia), il 95% dei Medici di Medicina Generale e Pediatri di Libera Scelta ha effettuato almeno un accesso al FSE. Nove Regioni raggiungono il 100% di utilizzo: Basilicata, Emilia-Romagna, Marche, Molise, Provincia Autonoma di Trento, Piemonte, Puglia, Sardegna e Umbria. Anche nelle restanti Regioni il tasso di utilizzo si mantiene elevato: Liguria (99%), Lazio e Veneto (98%), Lombardia (96%). Si collocano leggermente sotto la media nazionale Abruzzo e Friuli Venezia Giulia (94%), Calabria (93%), Sicilia (91%), Campania e Provincia Autonoma di Bolzano (88%), Toscana (80%) e Valle d’Aosta (47%) (figura 6).

Utilizzo da parte di medici specialisti. Al 31 marzo 2025 (31 dicembre 2024 per il Friuli Venezia Giulia), il 72% dei medici specialisti delle Aziende sanitarie risulta abilitato alla consultazione del FSE. Anche in questo caso, le differenze tra Regioni restano marcate. Dodici Regioni e Province Autonome hanno raggiunto il 100% di abilitazioni: Lombardia, Marche, Molise, Province Autonome di Bolzano e Trento, Piemonte, Puglia, Sardegna, Toscana, Umbria, Valle d’Aosta e Veneto. Sotto la media nazionale si collocano Campania (61%), Lazio (60%), Abruzzo (37%), Sicilia (36%) e Calabria (26%). Fanalino di coda la Liguria, con appena il 16% di medici specialisti abilitati alla consultazione del FSE (figura 7).
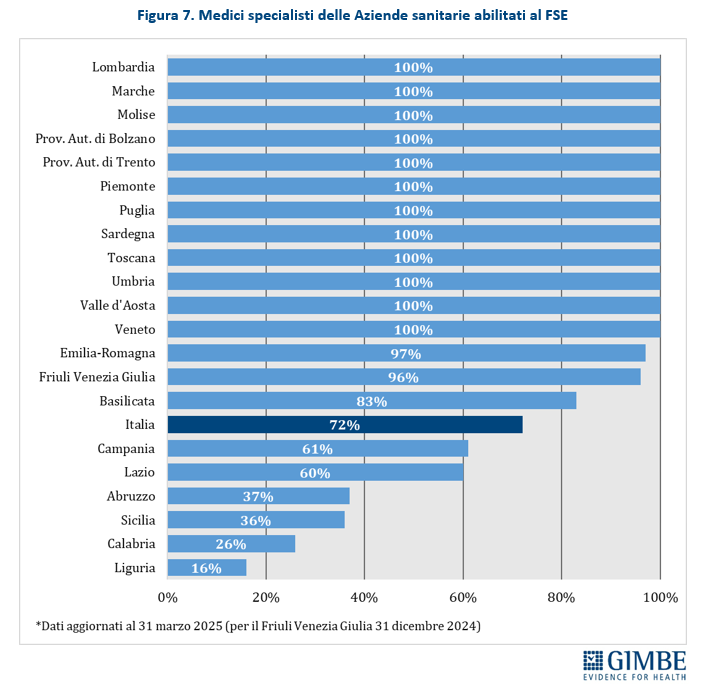
«In alcune Regioni – conclude Cartabellotta – il FSE è uno strumento pienamente operativo, grazie alla quantità di documenti presenti, al consenso dei cittadini ed al loro effettivo utilizzo. In altre, soprattutto nel Mezzogiorno, il FSE è spesso un contenitore semivuoto e scarsamente utilizzato anche per l’elevata diffidenza sulla sicurezza dei dati da parte della popolazione. Ma la sanità digitale non può essere un’innovazione per pochi: servono investimenti e una governance centralizzata per garantire diritti a tutte le persone indipendentemente dal luogo in cui vivono. Se vogliamo davvero attuare una sanità digitale, i dati devono essere accessibili non solo ai cittadini, ma a tutti i professionisti coinvolti nei percorsi clinico-assistenziali, perché la tecnologia è necessaria, ma non sufficiente. Ecco perché serve un patto nazionale per la sanità digitale tra Governo, Regioni e cittadini, che assicuri completezza nei contenuti del FSE e uniformità di accesso in tutte le Regioni. Altrimenti, rischiamo che la straordinaria opportunità offerta dalla trasformazione digitale, di cui il FSE costituisce la “combinazione” di accesso, finisca per generare nuove diseguaglianze».
Download comunicato
2 2025
Carenza pediatri di famiglia: nonostante il calo delle nascite ne mancano oltre 500, tre su quattro in Lombardia, Piemonte e Veneto. Oltre mille bambini per pediatra in alcune regioni del nord. Entro il 2028 previsti quasi 2.600 pensionamenti, ma nessuna certezza sul ricambio generazionale
Mancano almeno 502 pediatri di famiglia e la maggior parte delle carenze si concentra in tre grandi Regioni del Nord: Lombardia, Piemonte e Veneto. In alcune aree si supera il massimale di 1.000 assistiti per pediatra mentre entro il 2028 ne andranno in pensione 2.598. Secondo il sito del Ministero della Salute, il pediatra di libera scelta (PLS) – cd. pediatra di famiglia – è il medico preposto alla tutela della salute di bambini e ragazzi di età compresa tra 0 e 13 anni. Ad ogni bambino, sin dalla nascita, deve essere assegnato un PLS per accedere a servizi e prestazioni inclusi nei Livelli Essenziali di Assistenza garantiti dal Servizio Sanitario Nazionale (SSN). «Le segnalazioni sulla difficoltà di accesso al PLS – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – arrivano oggi da tutte le Regioni, evidenziando criticità ricorrenti: complessità burocratiche, carenza di risposte da parte delle Aziende Sanitarie Locali (ASL), pediatri con un numero elevato di assistiti e impossibilità, per molte famiglie, di iscrivere i propri figli a un PLS. Una situazione che genera disagi rilevanti e richiede interventi organizzativi urgenti, per garantire la continuità dell’assistenza pediatrica, soprattutto ai più piccoli e ai più fragili».
Per approfondire le cause e le dimensioni del problema, la Fondazione GIMBE ha analizzato dinamiche e criticità che regolano l’inserimento dei PLS nel SSN, stimando l’entità delle carenze di PLS nelle Regioni italiane. È importante chiarire – spiega Cartabellotta – due aspetti fondamentali della nostra analisi: innanzitutto, le stime sulle carenze dei PLS sono state effettuate su base regionale, mentre i fabbisogni reali vengono determinati dalle ASL in relazione agli ambiti territoriali carenti; in secondo luogo, non è possibile stimare il ricambio generazionale, perché non è noto quanti nuovi specialisti in pediatria scelgano la carriera di PLS anziché quella ospedaliera».
DINAMICHE E CRITICITÀ
Fasce di età. Sino al compimento del 6° anno di età, i bambini devono per legge essere assistiti da un PLS, mentre dai 6 ai 13 anni compresi i genitori possono optare tra il PLS e il medico di medicina generale (MMG). Al compimento del 14° anno, l’assistito viene revocato automaticamente, salvo nei casi di patologie croniche o disabilità documentate, per i quali è possibile richiedere una proroga fino al compimento del 16° anno. Secondo i dati ISTAT, al 1° gennaio 2024 la fascia 0-5 anni (iscrizione obbligatoria al PLS) comprendeva quasi 2,5 milioni di bambini, mentre nella fascia 6-13 anni rientravano oltre 4,1 milioni di minori, che potrebbero essere iscritti al PLS o al MMG secondo le preferenze dei genitori o, soprattutto, in base alle disponibilità locali di PLS o MMG.
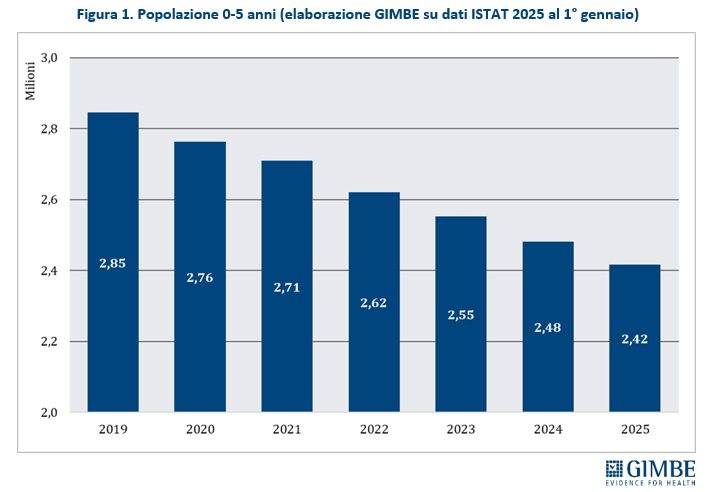
Quadro demografico. Il progressivo calo delle nascite sta modificando in modo significativo la platea di assistiti dei PLS. I dati ISTAT documentano una costante riduzione dei bambini della fascia 0-5 anni, per la quale l’iscrizione al PLS è obbligatoria: tra il 1° gennaio 2019 e il 1° gennaio 2025 si contano circa 430 mila potenziali assistiti in meno per i PLS (figura 1). «Di conseguenza nello stesso periodo – osserva il Presidente – il crollo delle nascite ha ridotto, su scala nazionale, il fabbisogno di PLS di oltre 500 unità in soli 6 anni». Nel 2023 si sono registrati in Italia 379.890 nuovi nati, mentre 570.894 adolescenti hanno compiuto 14 anni. Considerando che il 57,5% della fascia 6-13 anni risulta ancora iscritto ai PLS, si stima che 328.264 assistiti siano transitati dai PLS ai MMG, a fronte di quasi 380 mila nuovi nati iscritti ai PLS. Il saldo comporta un incremento netto di oltre 50.000 assistiti per i PLS, con un conseguente aumento del carico assistenziale.
Massimale di assistiti. L’ultimo Accordo Collettivo Nazionale (ACN), in vigore dal 25 luglio 2024, ha fissato a 1.000 il numero massimo di assistiti per ciascun PLS, eliminando la precedente distinzione tra scelte ordinarie e in deroga. Una volta raggiunto questo massimale, il PLS può acquisire nuovi assistiti solo ricusando contestualmente un numero equivalente di bambini appartenenti alla fascia 6-13 anni. Al di sopra della soglia dei 1.000, l’unica eccezione prevista è l’iscrizione dei fratelli di assistiti già in carico. Deroghe temporanee al massimale di 1.000 possono essere concesse dalla ASL esclusivamente per un periodo limitato, in presenza di esigenze specifiche legate al contesto locale o a criticità organizzative (es. indisponibilità di altri PLS sul territorio). «Il vero nodo – sottolinea il Presidente – è che la carenza di oltre 5.500 MMG, già evidenziata da una nostra precedente analisi, rischia di lasciare scoperti i ragazzi “ricusati” dal PLS, che potrebbero non trovare un MMG disponibile. In molti casi, quindi, l’unica soluzione resta l’estensione delle deroghe al massimale, alimentando un circolo vizioso di sovraccarico e riduzione della qualità dell’assistenza pediatrica».
Ambiti territoriali carenti. L’inserimento di nuovi PLS nel SSN avviene previa identificazione da parte della Regione – o di un soggetto da essa individuato – degli ambiti territoriali carenti, ovvero le zone dove è necessario colmare un fabbisogno assistenziale e garantire una distribuzione capillare degli studi dei PLS sul territorio. Secondo quanto stabilito dall’ultimo ACN, la carenza viene calcolata sulla base di un rapporto ottimale di 1 PLS ogni 850 bambini, o frazione superiore a 450. In particolare, per definire il fabbisogno si sommano tutti i residenti sotto i 14 anni, detraendo quelli della fascia 6-13 anni in carico ai MMG. In assenza di accordi integrativi regionali, si considera che il 70% della popolazione tra i 6 e i 13 anni possa essere assistita dai PLS «Sostanzialmente con il nuovo ACN – spiega il Presidente – rientrano nel calcolo del fabbisogno tutti gli assistiti in carico ai PLS, anche quelli della fascia 6-13 anni che in precedenza ne erano esclusi. Questo consente di parametrare correttamente il numero dei PLS rispetto alla popolazione effettivamente assistita».
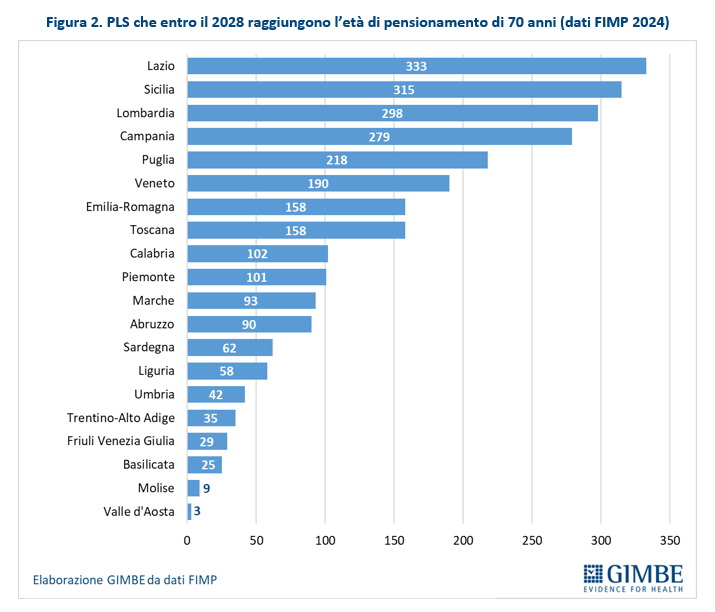
Pensionamenti. Secondo i dati 2024 forniti dalla Federazione Italiana dei Medici Pediatri (FIMP), tra il 2024 e il 2028 andranno in pensione 2.598 pediatri di libera scelta, avendo raggiunto il limite massimo di età previsto, pari a 70 anni (salvo deroghe): dai 333 PLS del Lazio a 3 PLS in Valle d’Aosta (figura 2).
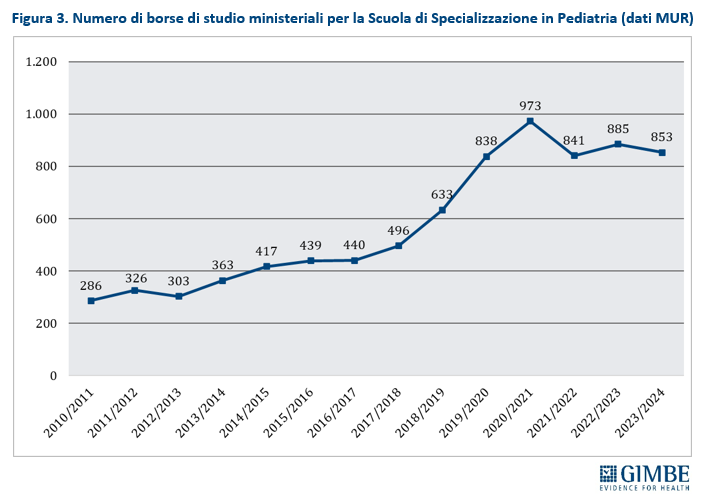
Nuovi PLS. Il numero di borse di studio per la scuola di specializzazione in pediatria, rimasto stabile per un decennio, ha registrato un incremento significativo negli ultimi 6 anni: da 496 borse nell’anno accademico 2017-2018 a 853 nel 2023-2024, con un picco di 973 nell’anno accademico 2020-2021 (figura 3). «Tuttavia – osserva Cartabellotta – considerato che gli specialisti in pediatria possono intraprendere anche la carriera ospedaliera, non è possibile prevedere quanti sceglieranno effettivamente di diventare PLS. Di conseguenza resta incerto se le nuove leve riusciranno a garantire un ricambio generazionale adeguato e uniforme in tutte le Regioni, oltre che colmare le attuali carenze».
STIMA DELLE CARENZE DI PEDIATRI
Trend 2019-2023. Secondo l’Annuario Statistico del SSN 2023, pubblicato dal Ministero della Salute, nel 2023 i PLS in attività erano 6.706, ovvero 702 in meno rispetto al 2019 (-9,5%). «Una riduzione - commenta Cartabellotta – solo in parte compensata dal calo demografico». A preoccupare è anche il progressivo invecchiamento della categoria: la quota di PLS con oltre 23 anni di specializzazione è passata dal 39% nel 2009 al 77% nel 2023, segno di un ricambio generazionale sempre più rallentato.
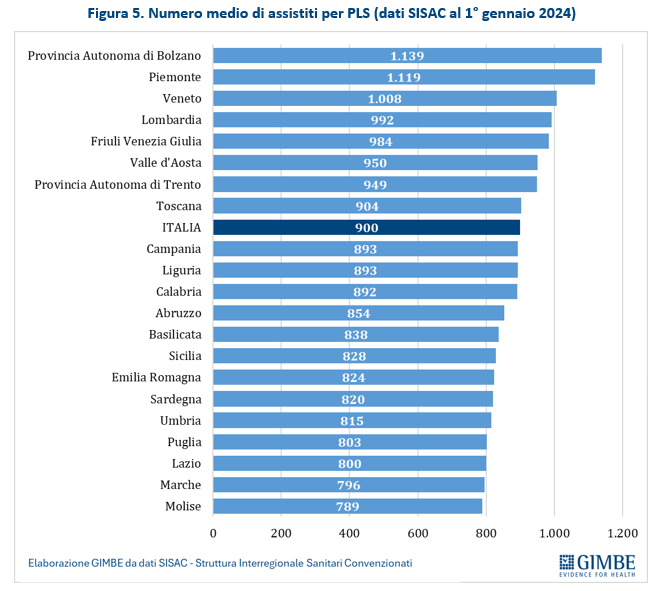
Numero di assistiti per PLS. Secondo le rilevazioni della Struttura Interregionale Sanitari Convenzionati (SISAC), al 1° gennaio 2024 risultavano attivi 6.484 PLS, con in carico oltre 5,8 milioni di assistiti: il 42,5% nella fascia 0-5 anni (2,48 milioni) e il 57,5% nella fascia 6-13 anni (3,35 milioni). Complessivamente, l’81,2% della popolazione ISTAT tra 6 e 13 anni risulta seguita da un PLS, con marcate differenze regionali: dal 92,6% della Liguria al 60,7% della Sardegna (figura 4). In termini assoluti, la media nazionale è di 900 assistiti per PLS: superano il massimale di 1.000 assistiti la Provincia Autonoma di Bolzano (1.139), il Piemonte (1.119) e il Veneto (1.008) (figura 5). «Con un simile livello di saturazione – spiega Cartabellotta – il principio della libera scelta viene spesso ostacolato: in molte aree del Paese diventa difficile, se non impossibile, trovare un pediatra disponibile, sia nelle zone interne o periferiche, sia nei grandi centri urbani. In altre parole, la situazione reale è spesso più critica di quanto lascino intendere i numeri».
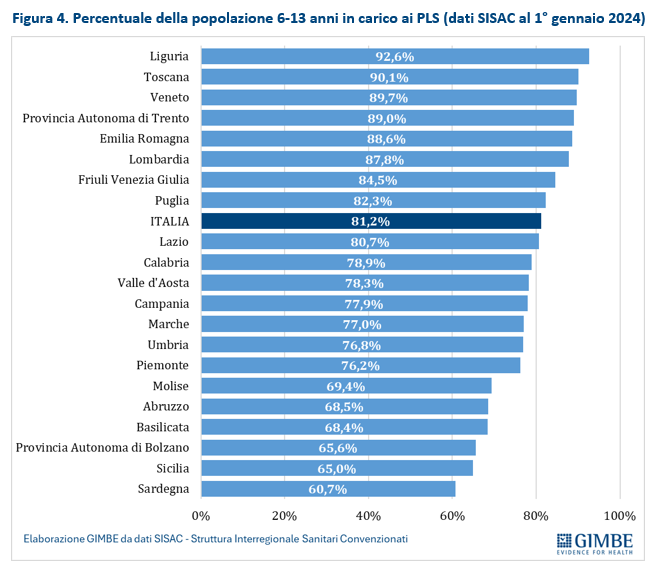
Stima della carenza di PLS al 1° gennaio 2024. «Tutte le criticità fin qui evidenziate – spiega Cartabellotta – permettono soltanto di stimare il fabbisogno di PLS a livello regionale, poiché l’individuazione delle zone carenti da parte delle ASL dipende da molteplici variabili locali». Se l’obiettivo è garantire la qualità dell’assistenza, una distribuzione capillare coerente con la densità abitativa, la prossimità degli ambulatori e il diritto alla libera scelta, non è corretto stimare il fabbisogno di PLS facendo riferimento al massimale con deroga. Per questo motivo la Fondazione GIMBE, adottando il rapporto ottimale di 1 PLS ogni 850 assistiti e utilizzando le rilevazioni SISAC al 1° gennaio 2024, stima una carenza complessiva di 502 PLS, con forti squilibri regionali. Infatti, il 75,7% delle carenze si concentra in 3 sole grandi Regioni del Nord: Lombardia (180), Piemonte (108), Veneto (93). Al contrario, in 9 Regioni (Basilicata, Emilia-Romagna, Lazio, Marche, Molise, Puglia, Sardegna, Sicilia e Umbria) non si rileva alcuna carenza, poiché la media di assistiti per PLS è inferiore a 850 (figura 6). «In realtà – precisa Cartabellotta – è necessario considerare due aspetti fondamentali. Anzitutto, l’ultimo ACN ha innalzato il rapporto ottimale da 600 a 850, “assorbendo” di fatto una quota consistente delle carenze registrate al 1° gennaio 2023. In secondo luogo, una stima su base regionale non intercetta le carenze localizzate, che si manifestano in territori a bassa densità abitativa, zone disagiate, aree montane».
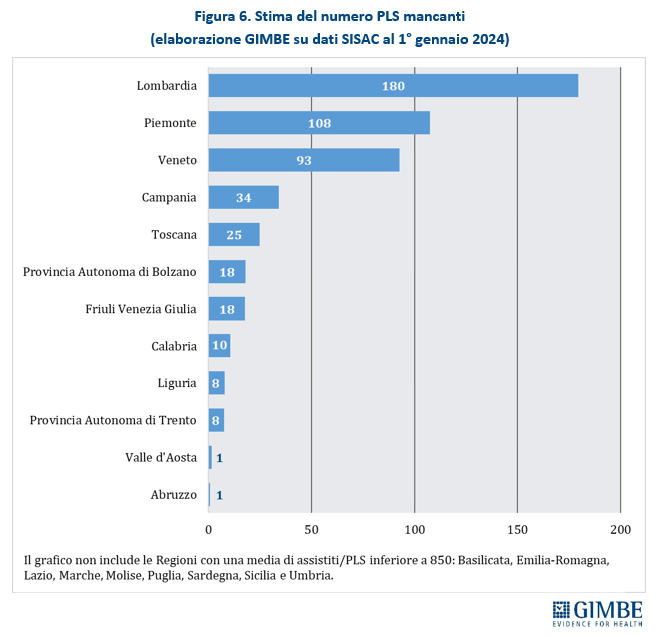
«Nonostante il calo delle nascite – spiega Cartabellotta – alcune grandi Regioni del Nord, come Lombardia, Piemonte e Veneto, registrano carenze rilevanti di PLS in termini assoluti. Al di là dei numeri, però, la distribuzione capillare sul territorio resta fortemente influenzata da variabili locali non sempre prevedibili. Per un’adeguata programmazione del fabbisogno è indispensabile che ogni Regione disponga di stime accurate sul numero di pediatri che intraprendono effettivamente la carriera di PLS, integrate con le proiezioni ISTAT sulla denatalità. Ma non basta: servono modelli organizzativi orientati al lavoro in team e una piena attuazione della riforma dell’assistenza territoriale prevista dal PNRR (Case di comunità, Ospedali di Comunità, assistenza domiciliare, telemedicina), accompagnata da accordi sindacali coerenti con gli obiettivi di ricambio generazionale e distribuzione capillare dei PLS, come indicato negli stessi atti di indirizzo. Perché guardando ai pensionamenti attesi, nonostante il calo delle nascite, non è affatto scontato che le nuove generazioni di PLS siano sufficienti a garantire il ricambio, né tantomeno a colmare le carenze attuali, che rischiano di aggravarsi ulteriormente, in particolare nelle aree più periferiche».
Download comunicato
11 giugno 2025
Decreto Legge liste d’attesa nel pantano: dopo un anno mancano metà dei 6 decreti attuativi. Intanto nel 2024 quasi 6 milioni di persone hanno rinunciato a prestazioni sanitarie. 4 milioni di rinunce solo per i lunghi tempi di attesa: +51% rispetto al 2023
Nonostante annunci e dichiarazioni ufficiali, il Decreto Legge sulle liste d’attesa (DL 73/2024) non ha ancora prodotto benefici concreti per i cittadini. A un anno esatto dalla sua pubblicazione, l’attuazione delle misure è stata prima bloccata dalla lunga gestazione del decreto attuativo sulla piattaforma nazionale, poi tenuta in ostaggio dal conflitto istituzionale tra Governo e Regioni sul decreto relativo ai poteri sostitutivi. Nel frattempo la realtà restituisce numeri allarmanti: secondo l’ISTAT, nel 2024 una persona su dieci ha rinunciato ad almeno una prestazione sanitaria, il 6,8% a causa delle lunghe liste di attesa e il 5,3% per ragioni economiche. E la motivazione relativa alle liste di attesa è cresciuta del 51% rispetto al 2023.
«A un anno dalla pubblicazione del DL Liste di attesa – dichiara Nino Cartabellotta Presidente della Fondazione GIMBE – abbiamo condotto un’analisi indipendente sullo status di attuazione della norma, con l’obiettivo di informare in maniera costruttiva il dibattito pubblico e politico e di ridurre le aspettative irrealistiche dei cittadini, sempre più intrappolati nella rete delle liste di attesa. Tracciando un confine netto tra realtà e propaganda».
Secondo quanto riportato dal Dipartimento per il Programma di Governo, al 10 giugno 2025 dei sei decreti attuativi previsti dal DL Liste d’attesa solo tre sono stati pubblicati in Gazzetta Ufficiale, lo scorso aprile. Dei rimanenti, uno è scaduto da oltre nove mesi e due non hanno una scadenza definita. «Come già evidenziato in audizione dalla Fondazione GIMBE – spiega il Presidente Nino Cartabellotta – il carattere di urgenza del provvedimento si è rivelato incompatibile con un numero così elevato di decreti attuativi, alcuni tecnicamente complessi, altri politicamente scottanti».
In dettaglio al 10 giugno 2025 (tabella 1):
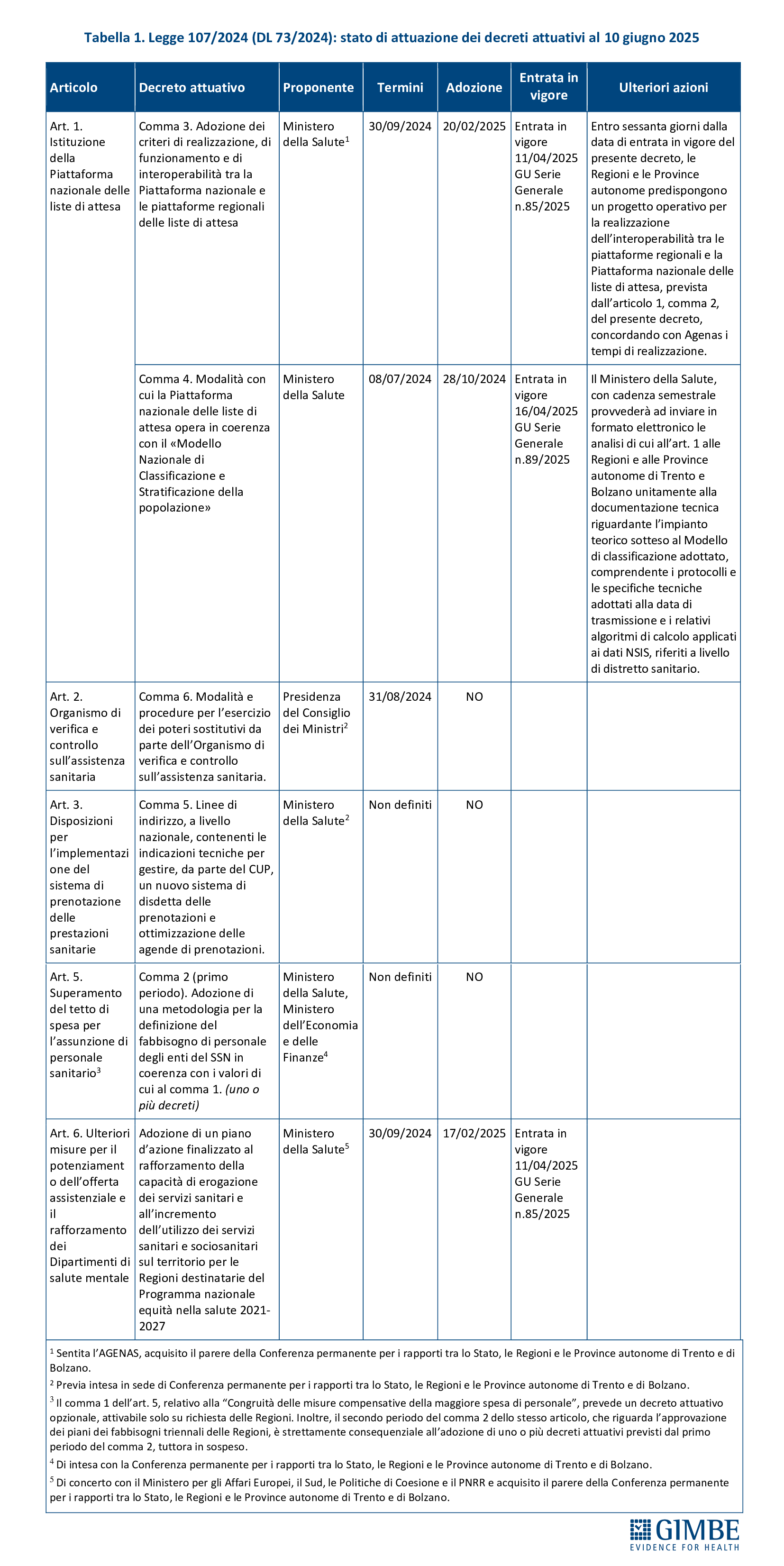
Decreti attuativi pubblicati
- Art 1, comma 4. Modalità con cui la Piattaforma nazionale delle liste di attesa opera in coerenza con il «Modello Nazionale di Classificazione e Stratificazione della popolazione». Adottato il 28 ottobre 2024, quasi 4 mesi dopo la scadenza prevista, è stato pubblicato in Gazzetta Ufficiale il 16 aprile 2025.
- Art 1, comma 3. Adozione dei criteri di realizzazione, di funzionamento e di interoperabilità tra la Piattaforma nazionale e le piattaforme regionali delle liste di attesa. Adottato il 17 febbraio 2025, con un ritardo di oltre 4 mesi dalla scadenza prevista, è stato pubblicato in Gazzetta Ufficiale l’11 aprile 2025.
- Art. 6, comma 1. Adozione di un piano d’azione finalizzato al rafforzamento della capacità di erogazione dei servizi sanitari e all’incremento dell’utilizzo dei servizi sanitari e sociosanitari sul territorio per le Regioni destinatarie del Programma nazionale equità nella salute 2021-2027. Adottato il 20 febbraio 2025, con un ritardo di oltre 4 mesi dalla scadenza prevista, è stato pubblicato in Gazzetta Ufficiale l’11 aprile 2025.
Decreti attuativi non pubblicati e già scaduti
- Art 2, comma 6. Modalità e procedure per l’esercizio dei poteri sostitutivi da parte dell’Organismo di verifica e controllo sull’assistenza sanitaria. Scaduto il 31 agosto 2024.
Decreti attuativi non pubblicati e con scadenze non definite
- Art 3, comma 5. Linee di indirizzo, a livello nazionale, contenenti le indicazioni tecniche per gestire, da parte del CUP, un nuovo sistema di disdetta delle prenotazioni e ottimizzazione delle agende di prenotazioni.
- Art. 5, comma 2 (primo periodo). Adozione di una metodologia per la definizione del fabbisogno di personale degli enti del SSN (uno o più decreti).
I RITARDI SULLA PIATTAFORMA. Nel question time del 5 novembre 2024, il Ministro Schillaci aveva annunciato che da febbraio 2025 sarebbe stato disponibile il “cruscotto” nazionale con gli indicatori di monitoraggio delle liste d’attesa, completo dei dati di tutte le Regioni e Province autonome. Nei fatti, però, il decreto sulla piattaforma è approdato in Conferenza Stato-Regioni solo il 18 dicembre 2024, l’intesa è stata siglata solo il 13 febbraio 2025 e la pubblicazione in Gazzetta Ufficiale è slittata inspiegabilmente all’11 aprile. Da quella data le Regioni hanno avuto 60 giorni (raddoppiati rispetto ai 30 inizialmente previsti) per presentare i progetti necessari a garantire la “comunicazione” tra le proprie piattaforme e quella nazionale. «Proprio ieri – chiosa Cartabellotta – sono scaduti i 60 giorni, ma i tempi per rendere pubblicamente accessibili i dati di tutte le Regioni sulla piattaforma nazionale restano del tutto imprevedibili».
Lo scorso 22 maggio, presso il Ministero della Salute, è stata illustrata la piattaforma nazionale con tutte le funzionalità del cruscotto, utilizzando i dati di tre Regioni anonimizzate. «Un segnale – commenta Cartabellotta – che testimonia indubbiamente l’avanzamento dei lavori, ma che al tempo stesso dimostra quanto ancora siamo lontani da una piattaforma operativa con i dati di tutte le Regioni e, soprattutto, pubblicamente accessibile». Una realtà che stride con quanto dichiarato dalla Presidente Meloni nel question time alla Camera del 14 maggio: “La piattaforma nazionale è operativa, e ci dice che nelle Regioni dove ci sono questi strumenti aumentano il numero di visite ed esami per i cittadini e calano i tempi d’attesa”. «Ad oggi – commenta il Presidente – non esiste alcun dataset pubblico che documenti una riduzione dei tempi di attesa. Qualsiasi valutazione sull’efficacia del Decreto potrà essere condotta solo quando i dati saranno resi accessibili in modo trasparente».
IL CONFLITTO TRA GOVERNO E REGIONI. Il decreto attuativo più “spinoso”, quello sull’esercizio dei poteri sostitutivi, ha acceso un duro scontro istituzionale tra Governo e Regioni, che si è consumato in due mesi di missive ufficiali con accuse incrociate e rivendicazioni. Il clima sembra essersi disteso dopo il confronto del 22 maggio tra la Presidente Meloni e il Presidente Fedriga, che il 28 maggio ha incontrato il Ministro Schillaci per finalizzare il testo del decreto. «Al di là delle dichiarazioni pubbliche di ritrovata sintonia istituzionale – commenta Cartabellotta – al 10 giugno non risulta ancora raggiunta l’intesa tra Governo e Regioni sul decreto attuativo». Ma soprattutto, continua il Presidente «amareggia constatare che, su un tema che lede un diritto costituzionale, lo scontro frontale abbia preso il sopravvento sulla “leale collaborazione” tra Stato e Regioni, rendendo evanescente il supremo principio di “Repubblica che tutela la salute”. Nel frattempo, milioni di persone continuano ad attendere. O peggio, rinunciano alle prestazioni sanitarie».
LA RINUNCIA ALLE PRESTAZIONI SANITARIE. «L’espressione “rinuncia alle cure” – spiega Cartabellotta – è ormai entrata nel linguaggio comune di politici e media, ma dovrebbe essere abbandonata perché fuorviante: la rinuncia infatti, riguarda test diagnostici e visite specialistiche, non le terapie». Secondo la definizione ISTAT, si tratta infatti di persone che dichiarano di aver rinunciato nell’ultimo anno a visite specialistiche (escluse quelle odontoiatriche) o esami diagnostici pur avendone bisogno, a causa di almeno uno dei seguenti motivi: tempi di attesa troppo lunghi, problemi economici (impossibilità di pagare, costi eccessivi), difficoltà di accesso (struttura lontana, mancanza di trasporti, orari scomodi).
Nel 2024 il fenomeno ha registrato un’allarmante impennata (figura 1): secondo le elaborazioni GIMBE su dati ISTAT, il 9,9% della popolazione – circa 5,8 milioni di persone – ha rinunciato ad almeno una prestazione sanitaria, rispetto al 7,6% del 2023 (4,5 milioni di persone) e al 7% del 2022 (4,1 milioni di persone). Il dato è sostanzialmente omogeneo in tutto il Paese, senza differenze significative: 9,2% al Nord, 10,7% al Centro e 10,3% al Sud. «Negli ultimi due anni – commenta Cartabellotta – il fenomeno della rinuncia alle prestazioni non solo è cresciuto, ma coinvolge l’intero Paese, incluse le fasce di popolazione che prima della pandemia si trovavano in una posizione di “vantaggio relativo”, come i residenti al Nord e le persone con un livello di istruzione più elevato».
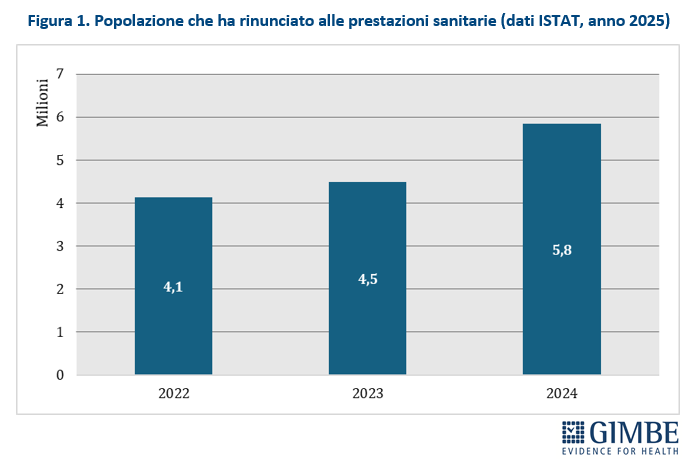
Il netto aumento delle rinunce a visite ed esami rilevato nel 2024 è dovuto soprattutto ai lunghi tempi d’attesa: la quota di popolazione che dichiara di aver rinunciato per questo motivo è passata infatti dal 4,2% del 2022 (2,5 milioni di persone) al 4,5% del 2023 (2,7 milioni di persone), fino a schizzare al 6,8 % nel 2024 (4 milioni di persone). Anche le difficoltà economiche continuano a pesare: la percentuale di chi rinuncia per motivi economici è aumentata dal 3,2% del 2022 (1,9 milioni di persone) al 4,2% del 2023 (2,5 milioni di persone), fino al 5,3% del 2024 (3,1 milioni di persone) (Figura 2).
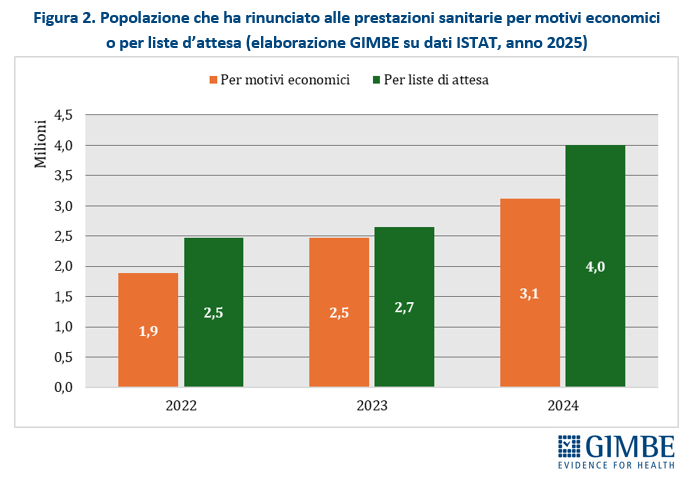
«Se tra il 2022 e il 2023 l’aumento della rinuncia alle prestazioni era dovuto soprattutto a motivazioni economiche – spiega il Presidente – tra il 2023 e il 2024 l’impennata è stata trainata in larga misura dalle lunghe liste di attesa». E i dati lo confermano: le rinunce legate ai tempi d’attesa sono cresciute del 7,1% tra il 2022 e il 2023, e del 51% tra il 2023 e il 2024; quelle per ragioni economiche, invece, sono aumentate del 31,2% tra 2022 e 2023 e del 26,1% tra 2023 e 2024 (figura 3).
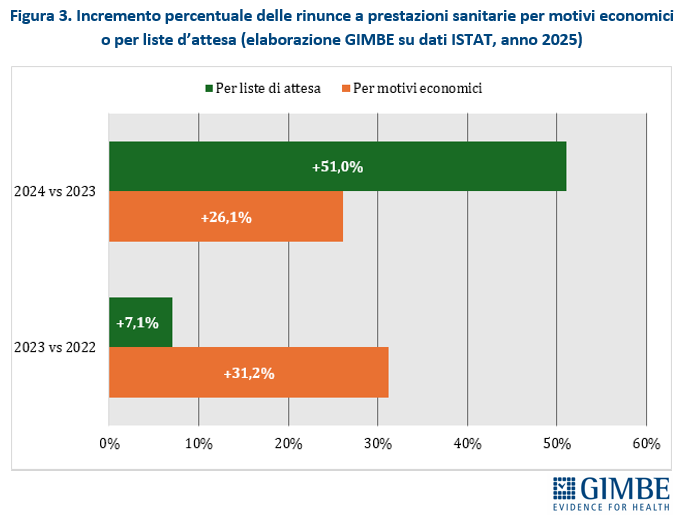
«Il vero problema – osserva Cartabellotta – non è più, o almeno non è soltanto, il portafoglio dei cittadini, ma la capacità del SSN di garantire le prestazioni in tempi compatibili con i bisogni di salute». Va inoltre ricordato che il questionario ISTAT consente risposte multiple: il cittadino può indicare contemporaneamente sia i motivi economici sia i lunghi tempi d’attesa tra le cause della rinuncia. «È proprio l’intreccio di questi due fattori — commenta Cartabellotta — a rendere il fenomeno ancora più allarmante: quando i tempi del pubblico diventano inaccettabili, molte persone sono costrette a rivolgersi al privato; ma se i costi superano la capacità di spesa, la prestazione diventa un lusso. E alla fine, per una persona su 10, la scelta obbligata è rinunciare».
L’indicatore “rinuncia a prestazioni sanitarie” rientra anche nel Nuovo Sistema di Garanzia, la “pagella” con cui il Ministero della Salute monitora i Livelli Essenziali di Assistenza (LEA) erogati dalle Regioni. «Certo monitorare è indispensabile – avverte Cartabellotta – ma se alle rilevazioni non seguono interventi concreti di miglioramento, ogni anno continueremo ad archiviare record sempre più negativi. Ridurre le liste d’attesa non è solo una sfida organizzativa o politica: è l’unico modo per impedire che l’universalismo del SSN ceda il passo a una sanità per soli abbienti».
I DECRETI ATTUATIVI SENZA SCADENZA. Degli altri due decreti attuativi che mancano all’appello, per i quali non è prevista alcuna scadenza, non vi è al momento alcuna traccia pubblicamente disponibile, dopo le rassicurazioni del Ministro Ciriani question time del 5 febbraio 2025. «Il primo decreto – spiega Cartabellotta – riguarda il superamento del tetto di spesa per il personale sanitario ed è verosimilmente in stand-by per la mancata approvazione della “nuova metodologia” Agenas per stimare il fabbisogno di personale, dopo la sperimentazione condotta nel triennio 2022-2024». Il secondo, che prevede linee di indirizzo nazionali per un nuovo sistema di disdetta delle prenotazioni e per l’ottimizzazione delle agende CUP, continua il Presidente «al 10 giugno 2025 non risulta ancora calendarizzato per l’esame in Conferenza delle Regioni».
«A un anno dalla pubblicazione – conclude Cartabellotta – il DL Liste di attesa si è impantanato tra le complessità tecnologiche che frenano il decollo della piattaforma nazionale e la prolungata tensione istituzionale tra Governo e Regioni sui poteri sostitutivi. Rispetto a quanto rilevato nel monitoraggio GIMBE di fine gennaio – che allora scatenò accese polemiche e attacchi strumentali – siamo arrivati a tre decreti attuativi pubblicati in Gazzetta Ufficiale, ma ne mancano ancora altrettanti all’appello: la prova definitiva che il carattere di urgenza del provvedimento era del tutto incompatibile con la complessità del fenomeno. Le liste d’attesa non sono infatti una criticità da risolvere a colpi di decreti: sono il sintomo del grave indebolimento del SSN, che richiede investimenti consistenti sul personale sanitario, coraggiose riforme organizzative, una completa trasformazione digitale e misure concrete per arginare la domanda inappropriata di prestazioni sanitarie. Dedicarsi ad alleviare il “sintomo” (tempi di attesa), piuttosto che risolvere “la grave malattia” che distrugge il SSN equivale a somministrare ad un paziente oncologico cure sintomatiche, anziché una terapia radicale. Così il DL Liste di attesa rischia di restare solo una promessa mancata. E milioni di cittadini e pazienti continuano a rinunciare alle prestazioni, sperimentando una silenziosa ma concreta esclusione dai diritti. Un’esclusione che ha gravi conseguenze sulla salute individuale e collettiva e che tradisce l’articolo 32 della Costituzione e i princìpi fondanti del nostro SSN».
Download comunicato
28 maggio 2025
Giovani e sanità pubblica: un ragazzo su 5 non conosce il proprio medico di famiglia. Poca consapevolezza su ticket, fascicolo sanitario elettronico e screening oncologici. L’intelligenza artificiale irrompe nella quotidianità, ma manca ancora la formazione
Un’indagine condotta tra studenti degli ultimi anni delle scuole superiori rivela un preoccupante scollamento tra le nuove generazioni e il Servizio Sanitario Nazionale (SSN): oltre la metà non sa cos’è il ticket, 1 ragazzo su 5 non conosce il proprio medico di famiglia e oltre l’80% non ha mai usato il Fascicolo Sanitario Elettronico (FSE). In controtendenza, quasi il 40% utilizza tutti i giorni strumenti di intelligenza artificiale (IA) come ChatGPT, un dato che apre uno scenario ambivalente: se utilizzati per cercare informazioni su temi sanitari, l’assenza di adeguate competenze scientifiche e digitali può esporre i giovani a contenuti fuorvianti, con possibili ripercussioni sulla loro salute e sul corretto utilizzo dei servizi sanitari.
«La difesa del diritto costituzionale alla tutela della salute – afferma Nino Cartabellotta, Presidente della Fondazione GIMBE – deve coinvolgere anche le nuove generazioni, già a partire dall’età scolastica. Con il progetto La Salute tiene banco, offriamo agli studenti strumenti concreti per diventare cittadini consapevoli, in grado di tutelare la propria salute e riconoscere il valore del SSN».
«Avviato nel gennaio 2023 – spiega Elena Cottafava, Segretaria Generale della Fondazione GIMBE e responsabile del progetto – La Salute tiene banco punta a diffondere tra i ragazzi una visione globale della salute, promuovere l’alfabetizzazione sanitaria, contrastare la disinformazione e favorire un utilizzo consapevole e responsabile del SSN».
Ad oggi, il progetto ha coinvolto oltre 5.500 studentesse e studenti degli istituti superiori di tutta Italia. Durante gli incontri, i partecipanti hanno risposto a quiz interattivi su temi cruciali come il funzionamento del SSN, la prevenzione e l’uso degli strumenti digitali. «L’obiettivo – spiega il Presidente – è raccogliere dati oggettivi sul livello di conoscenza dei giovani in merito alla sanità pubblica, così da orientare in modo mirato ed efficace le strategie di informazione e formazione».
Metodi. Nel periodo ottobre 2024-marzo 2025 la Fondazione GIMBE ha realizzato 33 incontri in 30 istituti scolastici di varie città italiane: Alanno (PE), Bari, Bologna e provincia, Cesena, Chiavari (GE), Cuneo, Ferrara, Foggia, Modena, Parma e provincia, Piacenza, Ravenna e Roma. Durante gli incontri, che hanno coinvolto 4.200 studenti degli ultimi anni delle scuole superiori, tramite la piattaforma Mentimeter è stata condotta una survey di 7 domande.
Risultati. Si riportano di seguito i risultati principali, rimandando all’appendice per i dettagli sulla survey.
- Conoscete il vostro Medico di Medicina Generale (MMG)? L’83,3 % degli studenti dichiara di averlo già incontrato, mentre il 16,7 % non sa ancora chi sia il proprio medico di famiglia. «Il passaggio dal pediatra al MMG – sottolinea Nino Cartabellotta – avviene al compimento del 14° anno come un semplice atto amministrativo, senza alcun accompagnamento clinico o relazionale. E così, una quota non trascurabile di adolescenti resta priva di un riferimento sanitario proprio nel momento in cui iniziano a cambiare bisogni e ad emergere fragilità. Per garantire una vera continuità assistenziale, questo “passaggio di consegne” deve trasformarsi da procedura burocratica in un percorso guidato».
- Sai a cosa serve il ticket? Il 53,6% degli studenti dichiara di non sapere a cosa serva il ticket sanitario, ovvero la quota che i cittadini versano per contribuire alle spese del SSN. Una lacuna significativa, sulla quota a carico dei cittadini per visite, esami e farmaci di fascia A, indispensabile a co-finanziare il SSN. «Che oltre la metà degli studenti non conosca la funzione del ticket – commenta Cartabellotta – è un segnale da non sottovalutare. Denota non solo un deficit informativo, ma anche un distacco culturale dai meccanismi che regolano il funzionamento del SSN. La consapevolezza dei costi condivisi della sanità pubblica è essenziale per formare cittadini responsabili e coinvolti nelle scelte di salute».
- Hai mai usato il Fascicolo Sanitario Elettronico (FSE)? L’82,3% degli studenti dichiara di non aver mai utilizzato il FSE né per sé né per un familiare. Un dato in parte spiegabile con l’età – molti sono minorenni o appena maggiorenni – ma che rivela comunque una più ampia carenza di informazione, anche tra chi ha pieno accesso allo strumento. «Che oltre 8 studenti su 10 non abbiano mai utilizzato il FSE – commenta Nino Cartabellotta – fa suonare un doppio allarme: da un lato, la scarsa conoscenza di uno strumento digitale strategico; dall’altro, l’assenza di percorsi educativi sulla gestione consapevole della salute. Senza alfabetizzazione sanitaria e digitale già a scuola, i giovani non riusciranno ad essere protagonisti attivi nel rapporto con il Servizio Sanitario Nazionale e la digitalizzazione della sanità rischia di restare una riforma incompiuta e distante dalla quotidianità delle persone».
- Quali sono i 3 programmi di screening oncologici offerti gratuitamente dal SSN? Solo poco più della metà degli studenti ha risposto correttamente, identificando i tre screening oncologici inclusi nei Livelli Essenziali di Assistenza (LEA): mammella, cervice uterina e colon-retto. Il resto del campione ha fornito risposte errate o ha ammesso di non conoscere la risposta. «Anche se il campione è composto da ragazzi ancora lontani dall’età per accedere agli screening – commenta Cartabellotta – queste lacune confermano l’urgenza di rafforzare l’alfabetizzazione sanitaria già a scuola. Conoscere l’esistenza e il funzionamento degli screening oncologici significa promuovere la cultura della prevenzione e, in prospettiva, migliorare l’adesione futura ai tre programmi efficaci e gratuiti che il SSN offre per ridurre la mortalità specifica per tumore».
- È sempre vantaggioso fare controlli periodici per tutti i tumori? Il 71,9% degli studenti risponde erroneamente che è sempre utile sottoporsi a esami di laboratorio o strumentali per diagnosticare precocemente qualsiasi tipo di tumore. «Purtroppo – commenta Cartabellotta – questa convinzione nasce da messaggi che confondono la prevenzione con il ricorso indiscriminato ai test diagnostici: una forma di consumismo sanitario che alimenta esami inutili, determina spreco di risorse ed espone ai rischi della sovra-diagnosi e di trattamenti non necessari».
- Hai ricevuto antibiotici per un'infezione delle alte vie respiratorie (es. raffreddore)? Uno studente su 5 “spesso”, uno su 2 “qualche volta” e il 18,9% “mai”; il 12,3% dichiara di non aver mai avuto una infezione delle alte vie respiratorie. «Seppur con i limiti insiti nella domanda che non definisce un arco temporale – commenta Cartabellotta – nel campione esaminato emerge un potenziale utilizzo inappropriato degli antibiotici nelle infezioni delle alte vie respiratorie, visto che oltre due terzi dichiarano di avere ricevuto una prescrizione almeno una volta».
- L'equità di accesso ai LEA è garantita allo stesso modo in tutte le Regioni? Due studenti su tre (66,2 %) ritengono di no, dichiarandosi in totale o parziale disaccordo; il 21,1 % resta neutrale e il 12,7 % ritiene che il SSN sia uniforme su tutto il territorio nazionale. «La parte “mezza vuota del bicchiere” – osserva Cartabellotta – è rappresentata da quel terzo di ragazzi che non percepisce (o non prende posizione) su divari regionali così marcati: segno che c’è ancora molta strada da fare per rendere tutti pienamente consapevoli dei diritti che dovrebbero essere garantiti ovunque».
- Usi ChatGPT o applicazioni simili? Il 37,2% degli studenti usa quotidianamente tali strumenti e il 36,5% sporadicamente. Segno che l’intelligenza artificiale sta diventando parte integrante della quotidianità delle nuove generazioni. Tuttavia, questa diffusione non è accompagnata da un’adeguata alfabetizzazione all’uso critico e consapevole, soprattutto in ambito scientifico o sanitario. «Che oltre 8 studenti su 10 utilizzino strumenti di intelligenza artificiale – osserva Nino Cartabellotta – rende prioritario integrare nei percorsi scolastici l’educazione all’uso responsabile di queste tecnologie. In sanità, in particolare, è fondamentale saper distinguere fonti affidabili da contenuti fuorvianti: senza adeguate competenze scientifiche e digitali, l’IA rischia di diventare veicolo di disinformazione, piuttosto che uno strumento per approfondire le conoscenze».
«I risultati della survey – chiosa Cartabellotta – restituiscono un quadro di luci e ombre. I giovani sono in larga parte consapevoli delle diseguaglianze regionali in sanità. Mancano però conoscenze specifiche sugli screening oncologici offerti dal SSN e 7 studenti su 10 sono convinti che eseguire test diagnostici in maniera indiscriminata equivalga sempre a “più salute”. Altri dati evidenziano criticità importanti: la scarsa conoscenza circa il corretto uso degli antibiotici per infezioni respiratorie e le lacune del passaggio di consegne tra pediatra medico di famiglia. In sintesi la survey conferma la necessità di trasferire già in età scolastica una solida cultura della prevenzione, della promozione della salute e dell’uso consapevole del SSN».
«Per colmare questi gap di conoscenze – conclude Cottafava – vogliamo espandere il progetto “La Salute tiene banco” anche alle aree più remote del Paese, per offrire a tutti l’opportunità di conoscere i propri diritti e doveri e come prendersi cura della propria salute. Per questo abbiamo lanciato una campagna di crowdfunding, attiva fino al 13 giugno. Abbiamo bisogno del supporto di tutti: insieme possiamo crescere una nuova generazione di cittadini consapevoli, capaci di proteggere il bene più prezioso che hanno: la salute».
La campagna di crowdfunding a sostegno de “La Salute tiene banco” è attiva fino al 13 giugno sulla piattaforma GINGER: https://www.ideaginger.it/progetti/la-salute-tiene-banco-si-riparte.html Attenzione: la nostra è una campagna “O tutto o niente!”, se non raggiungeremo l’obiettivo tutte le donazioni verranno restituite e il progetto non potrà essere realizzato.
Download comunicato
20 maggio 2025
Screening oncologici organizzati: nel 2023 non individuati oltre 50 mila tumori e lesioni pre-cancerose per scarsa adesione dei cittadini. 1 persona su 2 non fa gli screening per mammella e cervice, 2 su 3 quello per colon-retto. Disuguaglianze regionali inaccettabili, Mezzogiorno in grave ritardo
Nel 2023, milioni di cittadini non hanno ricevuto o, molto più spesso, hanno ignorato l’invito a sottoporsi a uno screening oncologico gratuito, soprattutto nelle Regioni del Mezzogiorno. «Adesioni ancora troppo basse e profonde diseguaglianze territoriali – dichiara Nino Cartabellotta, Presidente della Fondazione GIMBE – mettono a rischio lo strumento più efficace per la diagnosi precoce dei tumori. Il risultato? Oltre 50 mila diagnosi mancate, tra tumori e lesioni pre-cancerose».
Gli screening oncologici inclusi nei Livelli Essenziali di Assistenza (LEA), che tutte le Regioni sono tenute a offrire gratuitamente, prevedono: la mammografia per le donne tra i 50 ed i 69 anni, lo screening del tumore della cervice uterina per le donne tra i 25 ed i 64 anni e quello colon-rettale per donne e uomini tra i 50 ed i 69 anni. In alcune Regioni non sottoposte a Piano di rientro, grazie a fondi extra-LEA, le fasce di età sono state ampliate: lo screening mammografico viene esteso anche alle donne tra i 45 e i 49 anni e tra i 70 e i 74 anni e quello colon-rettale alla fascia di età 70-74. «Complessivamente – afferma Cartabellotta – nel 2023 quasi 16 milioni di persone (15.946.091) sono state invitate ad eseguire un test di screening, ma solo 6,9 milioni (6.915.968) hanno aderito, con marcate differenze di adesione sia fra i tre programmi sia, soprattutto, tra Regioni e macro-aree del Paese».
Grazie ai dati del Report 2023 dell’Osservatorio Nazionale Screening (ONS) – network che monitora gli screening oncologici offerti dal Servizio Sanitario Nazionale (SSN) – la Fondazione GIMBE ha analizzato punti di forza e criticità dei tre programmi di screening «con il duplice obiettivo – spiega il Presidente – di sensibilizzare i cittadini sull’importanza di aderire agli screening organizzati e sollecitare Regioni e Aziende Sanitarie Locali a concentrare sforzi organizzativi e comunicazione pubblica su questo pilastro fondamentale della prevenzione oncologica».
Il report dell’ONS riporta numerosi indicatori utili a valutare la qualità del processo di erogazione degli screening, che presenta un’elevata variabilità tra Regioni in termini di modalità di invito, strategie di recupero e, soprattutto, coperture della popolazione target. Per comprendere le dinamiche dei programmi di screening organizzato, tre sono gli indicatori fondamentali da tenere in considerazione:
- Popolazione target da invitare. Per ciascuno dei tre screening la popolazione residente ISTAT al 1° gennaio 2023 delle fasce di età di riferimento viene divisa per la periodicità del test: 2 anni per lo screening mammografico e colon-rettale e 3 anni per quello cervicale.
- Estensione dello screening. Misura il numero di inviti effettivamente spediti, al netto di quelli non recapitati, rapportati alla popolazione target. Non vengono conteggiati gli esclusi prima dell’invio per ragioni cliniche: persone che si sono già sottoposte al test di screening o a quello di secondo livello, pazienti con diagnosi oncologica. L’estensione può superare il 100% quando le Regioni effettuano inviti aggiuntivi per recuperare screening non effettuati in passato a causa dalla pandemia, del mancato recapito dell’invito o della mancata adesione.
- Adesione allo screening. È la percentuale di persone che si sottopongono al test di screening in rapporto alla popolazione target, al netto degli esclusi prima dell’invio per ragioni cliniche. Questo indicatore è incluso tra quelli del Nuovo Sistema di Garanzia, strumento con cui il Ministero della Salute monitora l’erogazione dei LEA erogati dalle Regioni.
«In altri termini – spiega il Presidente – tra esclusioni cliniche, inviti non recapitati e recuperi di screening non effettuati negli anni precedenti, il numero effettivo di persone invitate può variare sensibilmente rispetto alla popolazione target teorica».
SCREENING MAMMOGRAFICO. Viene offerto a tutte le donne di età compresa tra i 50 ed i 69 anni. In caso di esito positivo, viene avviato un percorso di approfondimento diagnostico con altri test di imaging (ecografia, TAC, risonanza magnetica), esame citologico o biopsia.
Estensione dello screening. Nel 2023 in Italia è stato invitato il 93,6% (n. 4.017.757) della popolazione target, con marcate differenze regionali: si va dal 119,5% del Molise al 49,4% della Calabria (Figura 1). «Tutte le Regioni del Mezzogiorno ad eccezione del Molise – commenta Cartabellotta – si collocano sotto la soglia del 100%, a dimostrazione che in queste Regioni la bassa adesione agli screening è spesso legata a carenze organizzative nella gestione degli inviti».
Adesione allo screening. La media nazionale di adesione allo screening mammografico è del 49,3%, ma anche in questo caso le differenze tra Regioni sono marcate: si passa dall’82,5% della Provincia autonoma di Trento all’8,1% della Calabria (Figura 2). Tutte le Regioni del Sud hanno livelli di adesione inferiori alla media nazionale.
SCREENING CERVICALE. Lo screening per il tumore del collo dell’utero è offerto a tutte le donne di età compresa tra i 25 ed i 64 anni: in particolare, tra i 25-30/35 anni viene offerto il Pap-test ogni 3 anni, mentre per le età successive il test per il virus del papilloma umano (HPV test) ogni 5 anni. Alcune Regioni hanno adottato protocolli personalizzati sulla base dello status vaccinale per l’HPV. In caso di esito positivo, viene proposta come test di secondo livello la colposcopia, eseguita nel 2023 dal 90% delle donne risultate positive allo screening.
Estensione dello screening. Nel 2023 sono state invitate 3.982.378 donne, di cui il 71,3% (n. 2.838.955) con test HPV e il 28,7% (n. 1.143.423) con Pap-test. Complessivamente, è stato invitato il 111% della popolazione target, con forti differenze tra Regioni: dal 162,9% della Puglia al 61,5% della Calabria (Figura 3). «Le percentuali superiori al 100% – spiega Cartabellotta – registrate in ben 12 Regioni, lasciano presumere un numero molto elevato di recuperi degli inviti non effettuati negli anni segnati dalla pandemia».
Adesione allo screening. La media nazionale di adesione allo screening cervicale è del 46,9%, con forti disparità tra le Regioni: dal 78% della Provincia autonoma di Trento al 17% della Calabria (Figura 4).
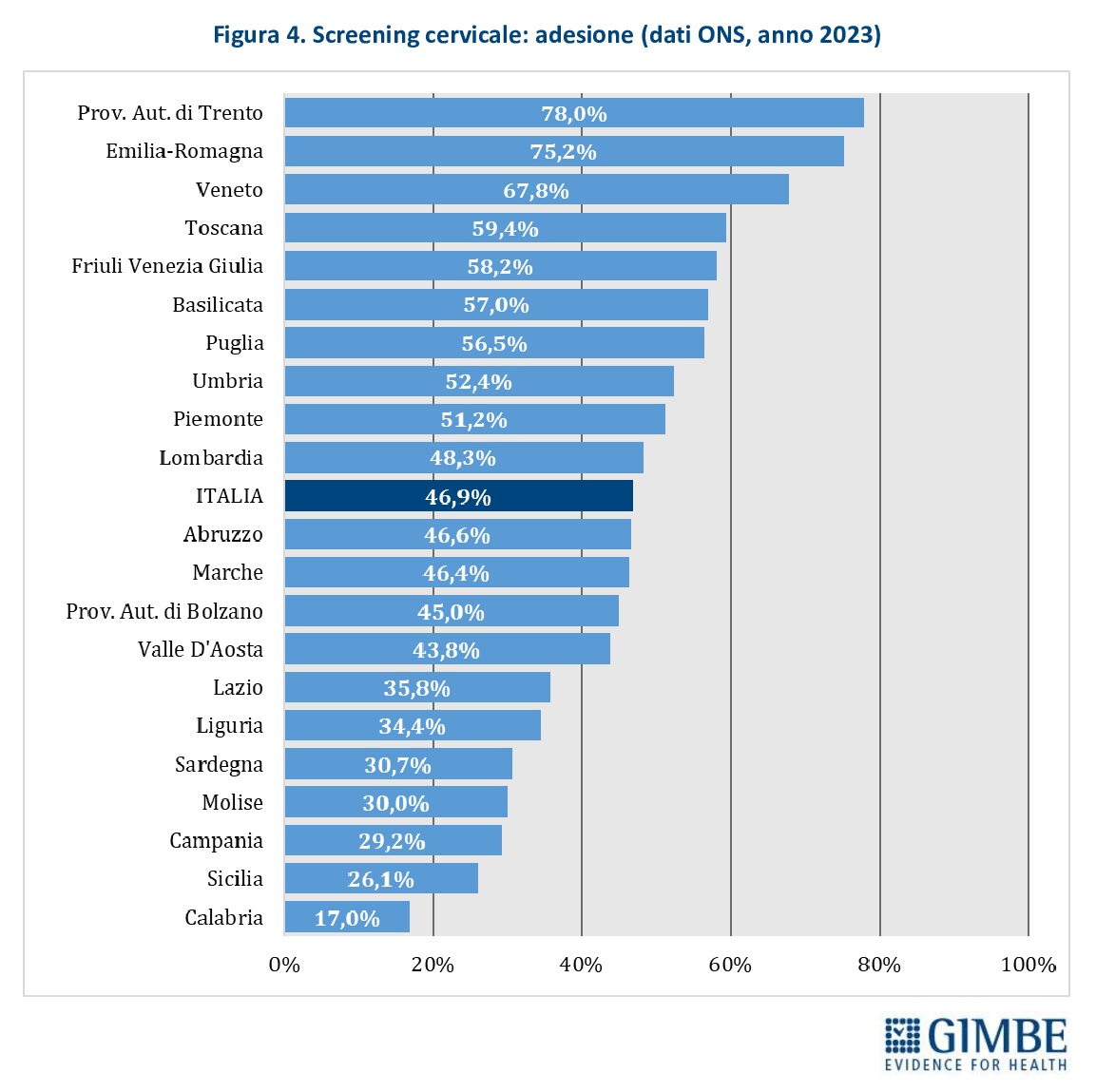
SCREENING COLON-RETTALE. Lo screening per il tumore del colon-retto viene offerto a tutte le persone di età compresa tra i 50 ed i 69 anni e consiste nella ricerca del sangue occulto nelle feci. In caso di esito positivo, come test di secondo livello viene proposta la colonscopia, eseguita nel 2023 da quasi l’83% delle persone positive allo screening.
Estensione dello screening. Nel 2023 è stato invitato il 94,3% (n. 7.945.956) della popolazione target, con marcate differenze regionali: dal 118,6% dell’Emilia-Romagna al 55,9% della Sardegna (Figura 5).
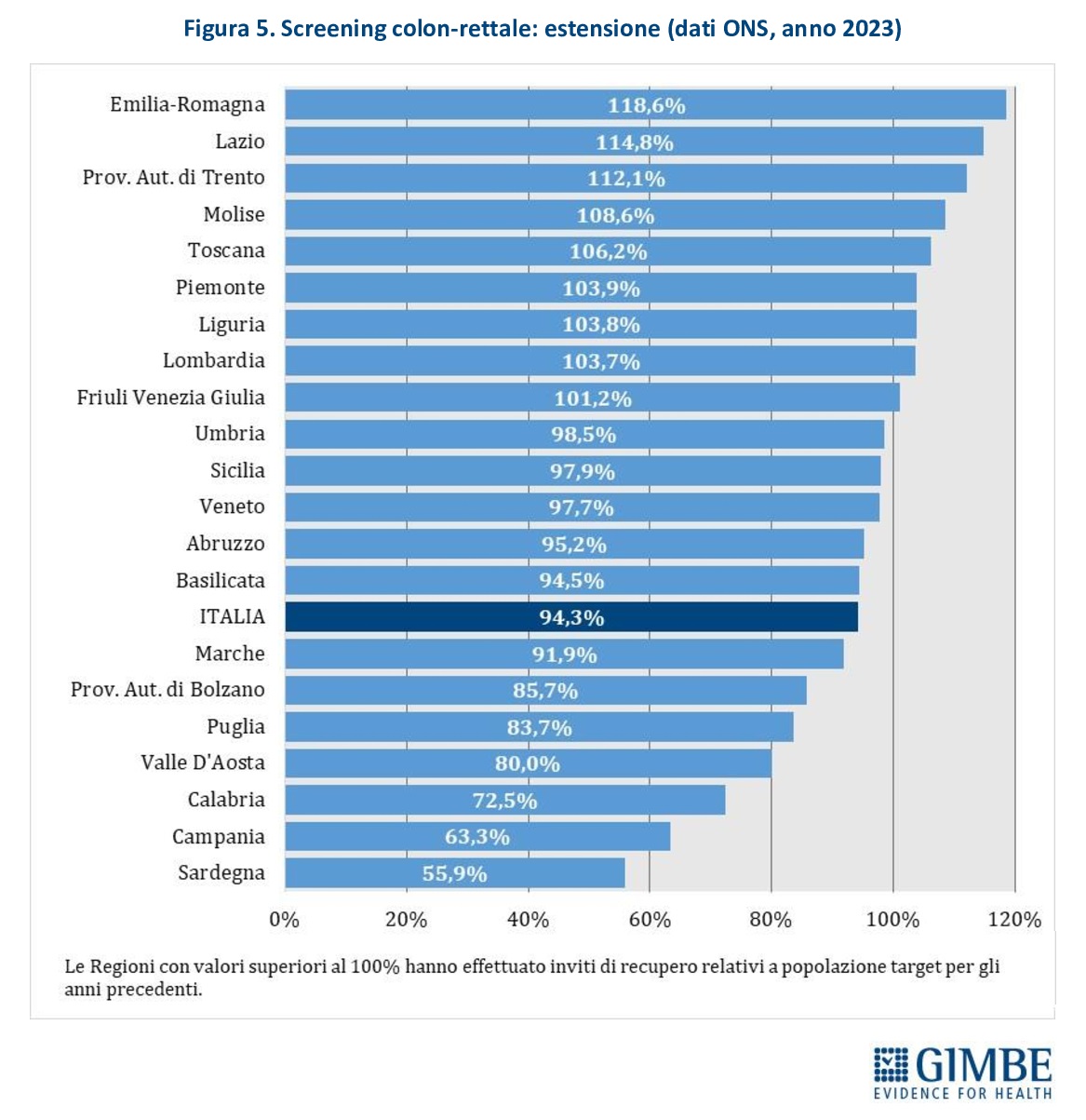
Adesione allo screening. La media nazionale è del 32,5%, con un’adesione che varia sensibilmente tra le Regioni: dal 62% del Veneto al 4,4% della Calabria (Figura 6). Tutte le Regioni del Mezzogiorno, ad eccezione della Basilicata, si collocano al di sotto della media nazionale.
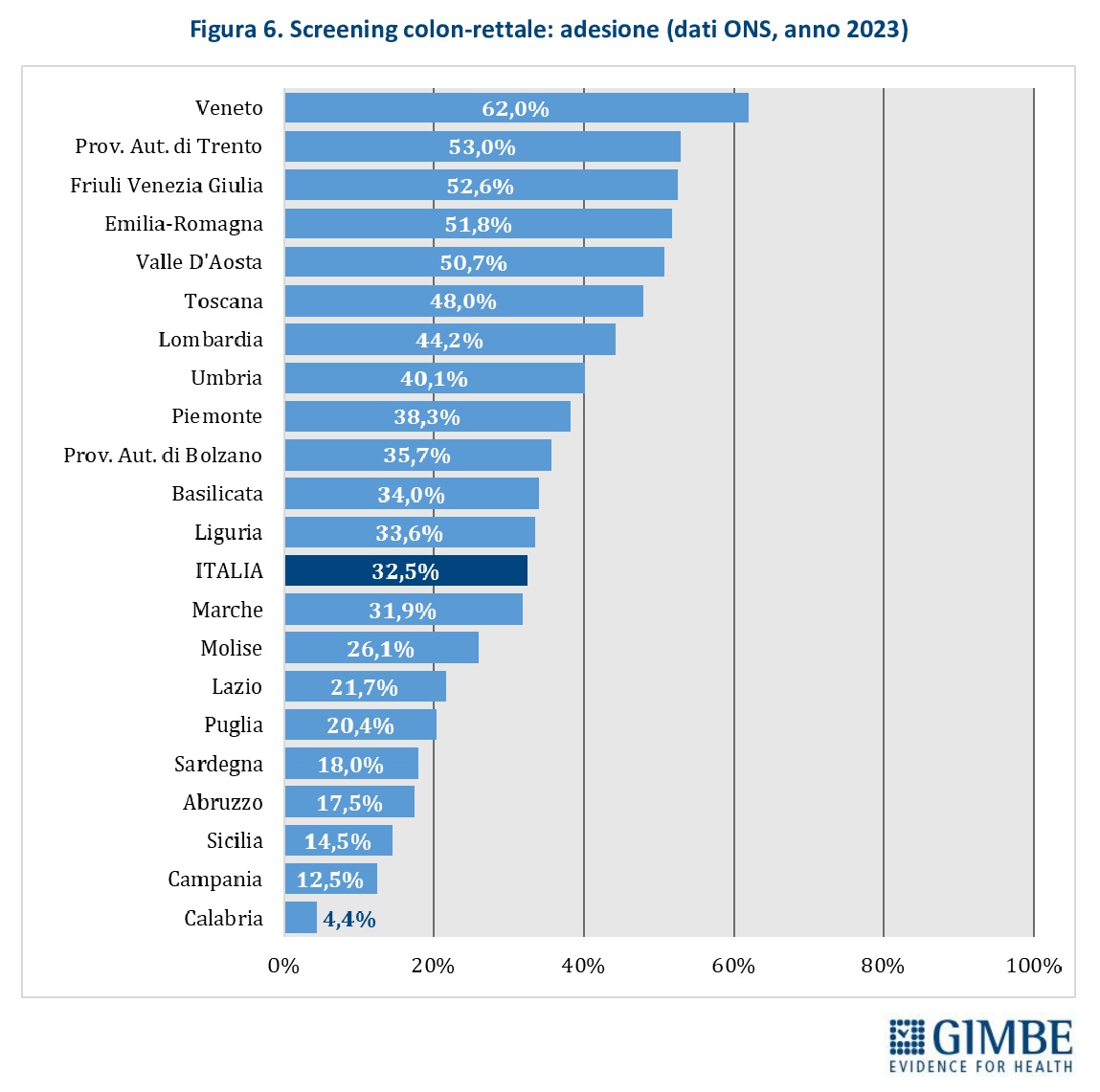
«Il tasso di adesione agli screening – spiega Cartabellotta – è un indicatore che sintetizza le performance complessive dei servizi sanitari regionali sugli screening organizzati. Riflette la capacità di mantenere aggiornati i dati anagrafici della popolazione target, programmare e spedire gli inviti, promuovere campagne di sensibilizzazione pubblica e garantire l’erogazione dei test di screening». In generale, il posizionamento di ciascuna Regione rispetto all’adesione risulta abbastanza omogenea o coerente fra i tre screening, riflettendo la maggiore o minore capacità organizzativa dei sistemi sanitari regionali, pur con alcune eccezioni (Tabella 1).

«Se da un lato i dati ONS 2023 – aggiunge il Presidente – mostrano il trend in crescita sia degli inviti che della copertura della popolazione, siamo ancora molto lontani dall’obiettivo fissato nel 2022 dal Consiglio Europeo: garantire entro il 2025 una copertura degli screening oncologici ad almeno il 90% della popolazione target».
L’IMPATTO DELLA MANCATA ADESIONE AGLI SCREENING
Tenendo conto della popolazione target non invitata o che non aderisce agli screening e del tasso di identificazione dei tumori (detection rate), è possibile stimare il numero di tumori e lesioni pre-cancerose potenzialmente identificabili dagli screening oncologici organizzati, fissando il target di copertura al 90%.
«Nel 2023 – spiega il Presidente – la mancata adesione ai programmi di screening organizzati non avrebbe consentito di identificare circa 10.900 carcinomi della mammella, di cui quasi 2.400 invasivi di piccole dimensioni; di quasi 10.300 lesioni pre-cancerose del collo dell’utero; e per il colon-retto di oltre 5.200 tumori e quasi 24.700 adenomi avanzati. Complessivamente si tratta di oltre 50 mila lesioni la cui identificazione avrebbe consentito di avviare il percorso per una diagnosi precoce e, ove necessario, per una terapia efficace». In dettaglio:
Tumori della mammella. Tenendo conto di un tasso di identificazione dello 0,5% per tutti i carcinomi e dello 0,14% per quelli invasivi di dimensioni ≤10 mm e di una popolazione stimata di 2.118.870 donne che non si è sottoposta allo screening, si stima che nel 2023 non siano stati identificati 10.884 tumori, di cui 2.381 carcinomi invasivi di dimensioni ≤10 mm.
Tumori della cervice uterina. Sulla base di un tasso di identificazione di lesioni pre-cancerose (istologia CIN2+) pari allo 0,76% per l’HPV test e allo 0,64% per il Pap-test, e considerando che potenzialmente 1.156.447 donne non hanno ricevuto o aderito all’invito per l’HPV test e 604.304 a quello per il Pap-test, si stima che nel 2023 complessivamente siano sfuggite alla diagnosi 10.273 lesioni con istologia CIN2+.
Tumori del colon-retto. Con un tasso di identificazione dello 0,11% per il carcinoma del colon-retto e dello 0,52% per gli adenomi avanzati, e potenzialmente 5.574.231 persone non hanno aderito allo screening, si stima che nel 2023 non siano stati identificati 5.223 carcinomi e 24.692 adenomi avanzati.
«È vero – spiega Cartabellotta – che molte persone dichiarano di sottoporsi a controlli periodici per “iniziativa spontanea”, come rileva l’indagine campionaria del sistema di sorveglianza PASSI dell’Istituto Superiore di Sanità. Tuttavia, per questi esami non esistono dati oggettivi (es. tasso di identificazione dei tumori o percentuale di positivi che si sottopongono al test di secondo livello), né controlli standardizzati sulla qualità dei test. E non vi è alcuna certezza che, in caso di esito positivo, venga attivato un adeguato percorso diagnostico e terapeutico. A questo si aggiungono tutti i limiti che presenta un’indagine campionaria che, pur fornendo numerose informazioni rilevanti su fattori di rischio e determinanti socio-economiche, non certifica la copertura degli screening oncologici per “iniziativa spontanea”».
«Prevenzione e promozione della salute – conclude Cartabellotta – rappresentano i pilastri per ridurre l’incidenza delle malattie e contribuire alla sostenibilità del SSN. Ma oggi il paradosso è evidente: da un lato i cittadini sono in lista di attesa per esami diagnostici non sempre appropriati, dall’altro sono in milioni a non aderire ai programmi di screening organizzati. È evidente che sul fronte degli inviti molte Regioni, in particolare del Sud, devono migliorare le proprie capacità organizzative. Ma, la principale criticità rimane la scarsa adesione agli screening: servono maggiori informazioni, strategie di comunicazione efficaci e coinvolgimento attivo dei cittadini. Perché aderire agli screening organizzati significa diagnosi precoce, trattamento tempestivo delle lesioni pre-cancerose, un numero maggiore di guarigioni definitive, meno sofferenze per i pazienti, costi minori per il SSN e, soprattutto, meno decessi per tumore».
Download comunicato
Pagina aggiornata il 22/06/2022





